Возрастная макулярная дегенерация, или дистрофия, (ВМД) — это хроническое прогрессирующее многофакторное заболевание, характеризующееся дегенеративным процессом в пигментном эпителии, мембране Бруха и хореокапиллярах центрального зрения глазного дна со вторичным поражением нейроэпителия и являющееся основной причиной потери центрального зрения среди людей старшей возрастной группы. По прогнозам экспертов, к 2040 г. ВМД будут страдать 288 млн человек1. По тяжести ВМД потенциально сопоставима с артритом, ХОБЛ и СПИД1–4.
ВМД оказывает серьезное влияние на качество жизни: возрастают трудности в повседневной деятельности (приготовление пищи, обращение с деньгами, использование телефона), а также риск случайных падений и депрессии.
В сохранении и улучшении зрения при ВМД наиболее важную роль играют ранняя диагностика и направление пациента в специализированный центр.
Факторами риска являются: возраст, женский пол, генетика, курение, атеросклероз и сердечно-сосудистые заболевания.
90% случаев тяжелой потери зрения при данном заболевании обусловлено неоваскулярной ВМД (нВМД).
Классификация
ВМД протекает в двух формах: сухой (атрофической) и влажной (неоваскулярной). Их характеристика в соответствии с Модифицированной клинической классификацией6 представлена в табл. 1.
Таблица 1. Модифицированная клиническая классификация ВМД6
| Клиническая форма, стадия ВМД | Фотографии | |||
| Цветная | ФАГ, ранняя фаза | ФАГ, поздняя фаза | Данные ОКТ | |
| Сухая форма ВМД | ||||
| Отсутствие ВМД — отсутствие или небольшое количество мелких друз (диаметром < 63 мкм (1/16 мм или 1/2 диаметра венулы вблизи края диска зрительного нерва)) | 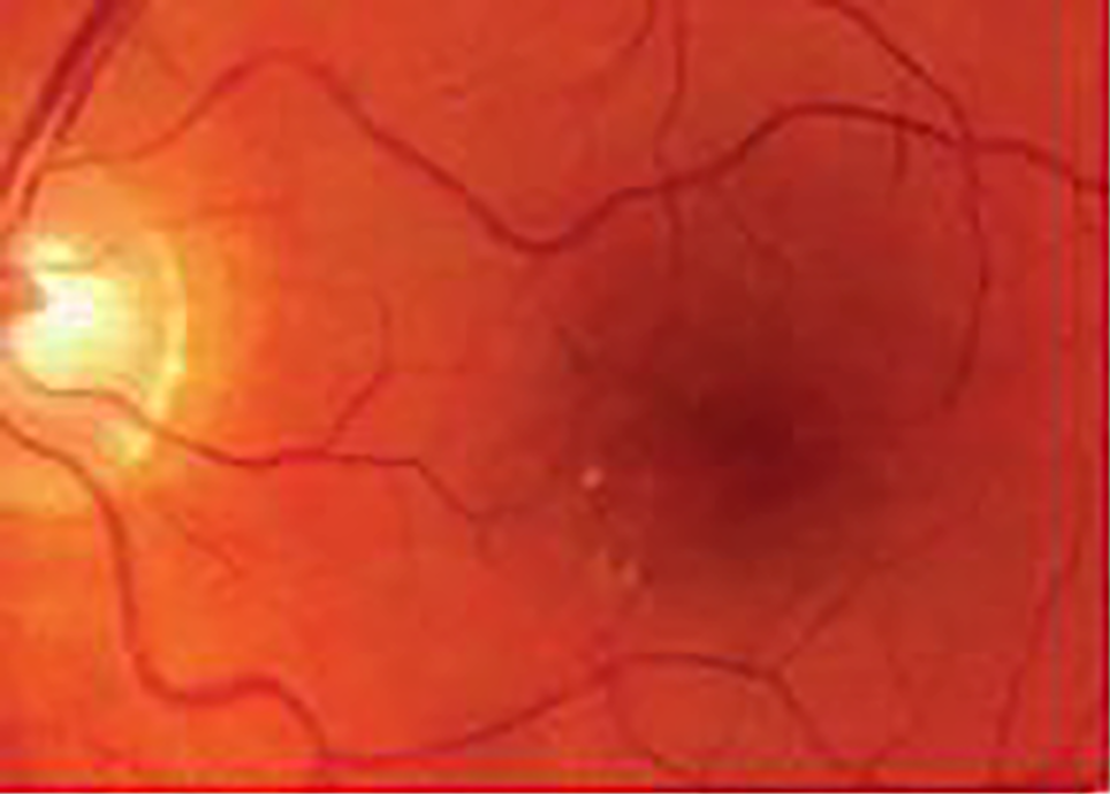 |
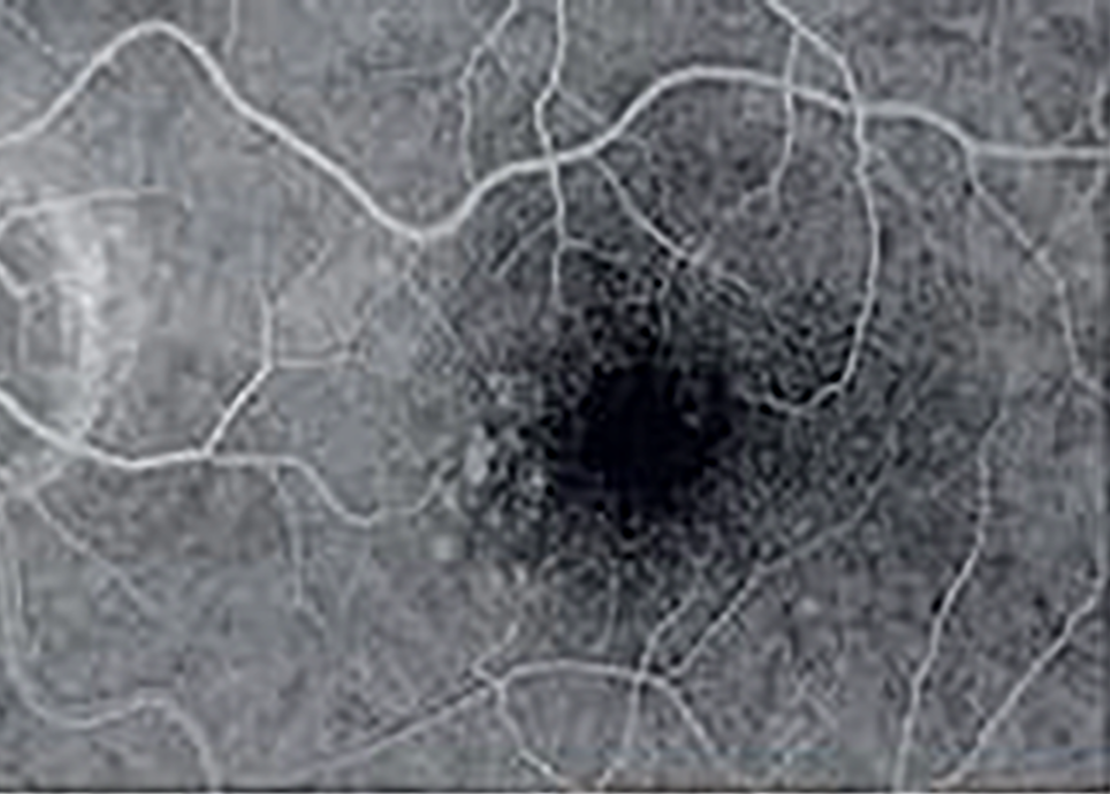 |
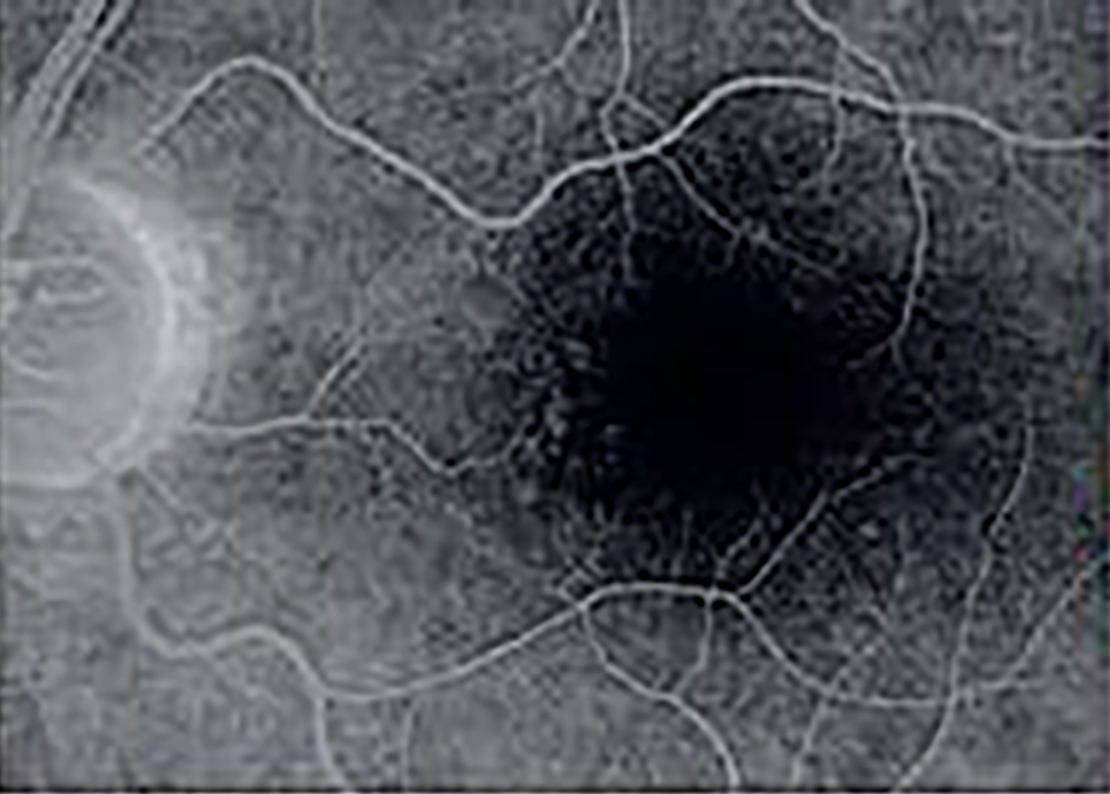 |
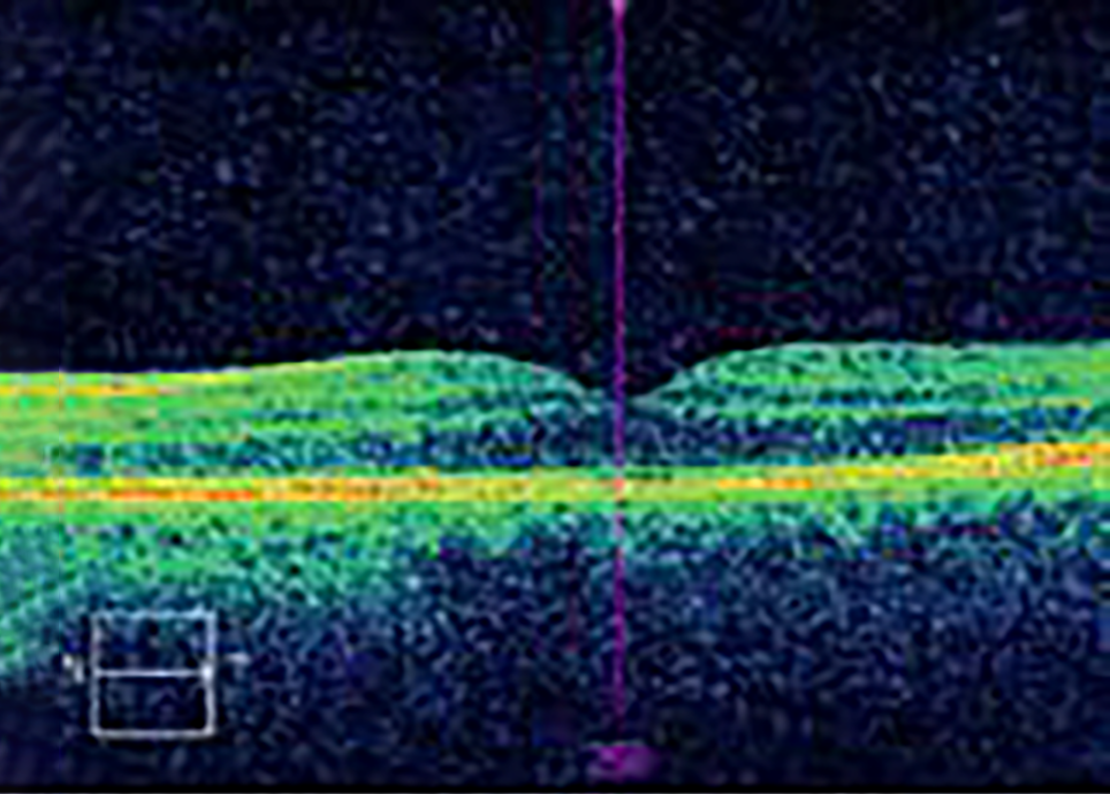 |
| Ранняя стадия — множественные мелкие друзы, небольшое количество друз среднего размера (диаметр 63–125 мкм) или изменения пигментного эпителия сетчатки | 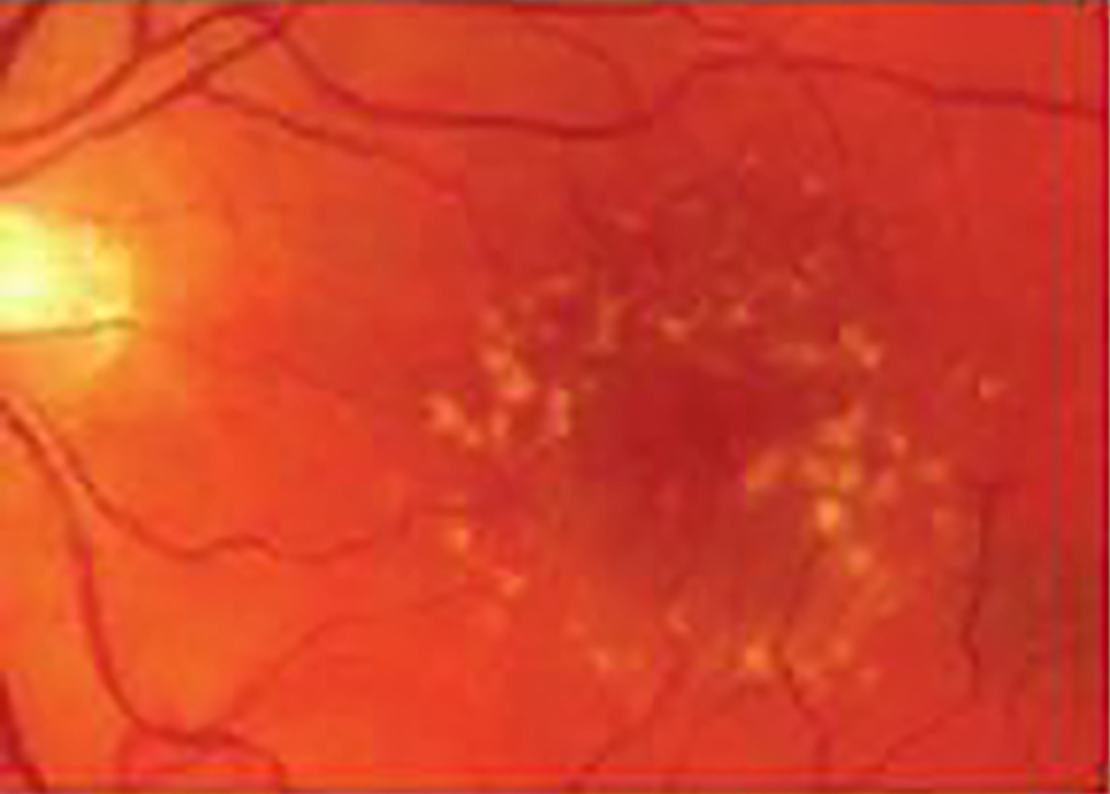 |
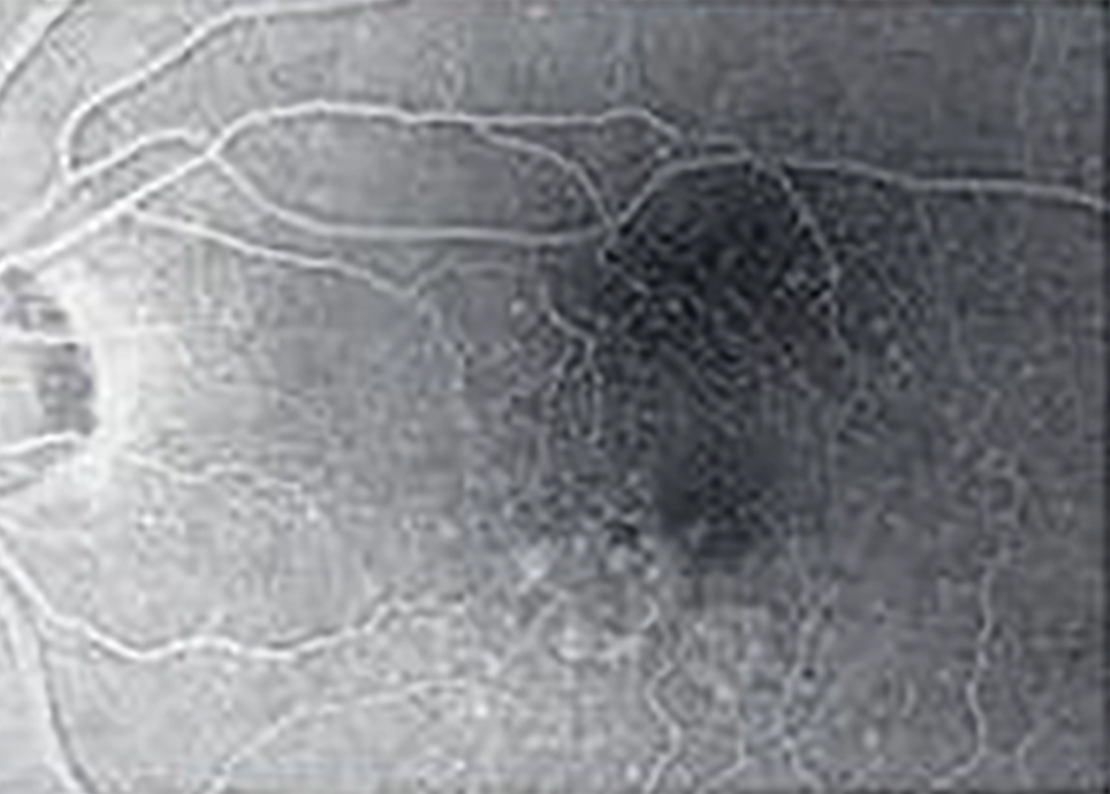 |
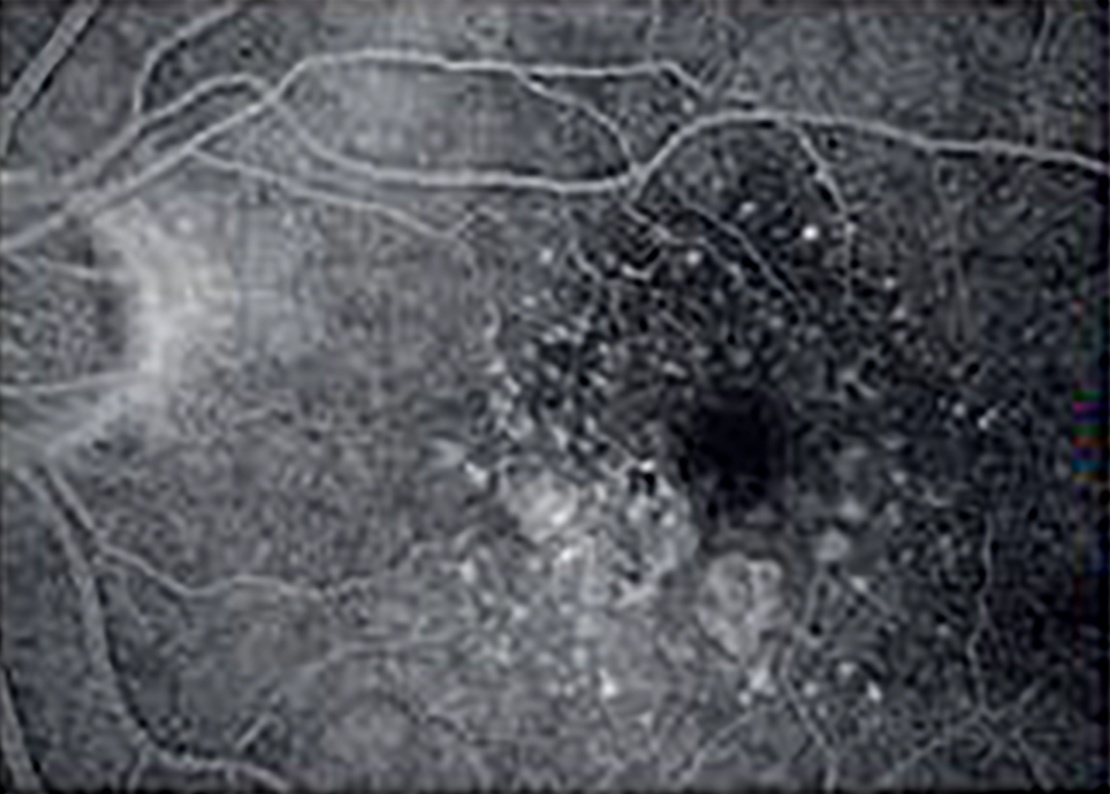 |
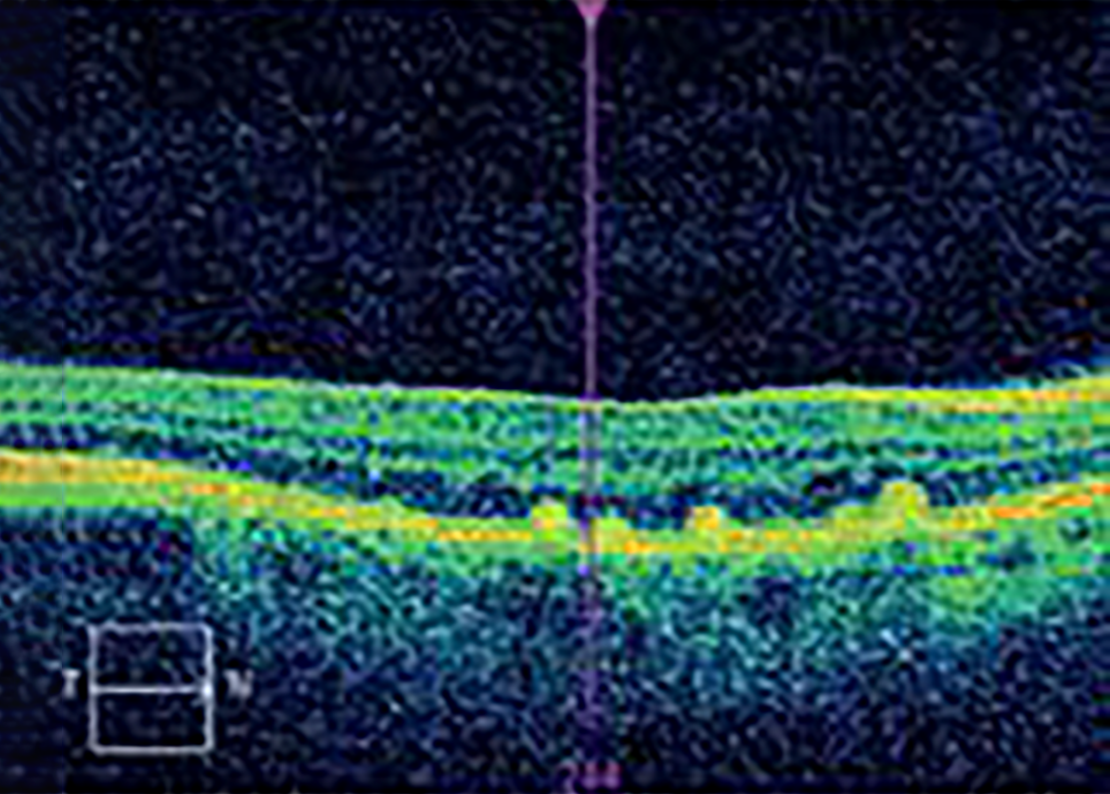 |
| Промежуточная стадия — множество друз среднего размера, по крайней мере одна большая друза (≥ 125 мкм) или географическая атрофия, не затрагивающая центр макулы |  |
 |
 |
 |
| Поздняя стадия — географическая атрофия и наличие ХНВ с различными проявлениями ПЭ и хориокапилляриса в центре макулы |  |
 |
 |
 |
| Неоваскулярная форма ВМД | ||||
| Преимущественно классическая ХНВ — субретинальная неоваскулярная мембрана, классический компонент занимает > 50% площади поражения | 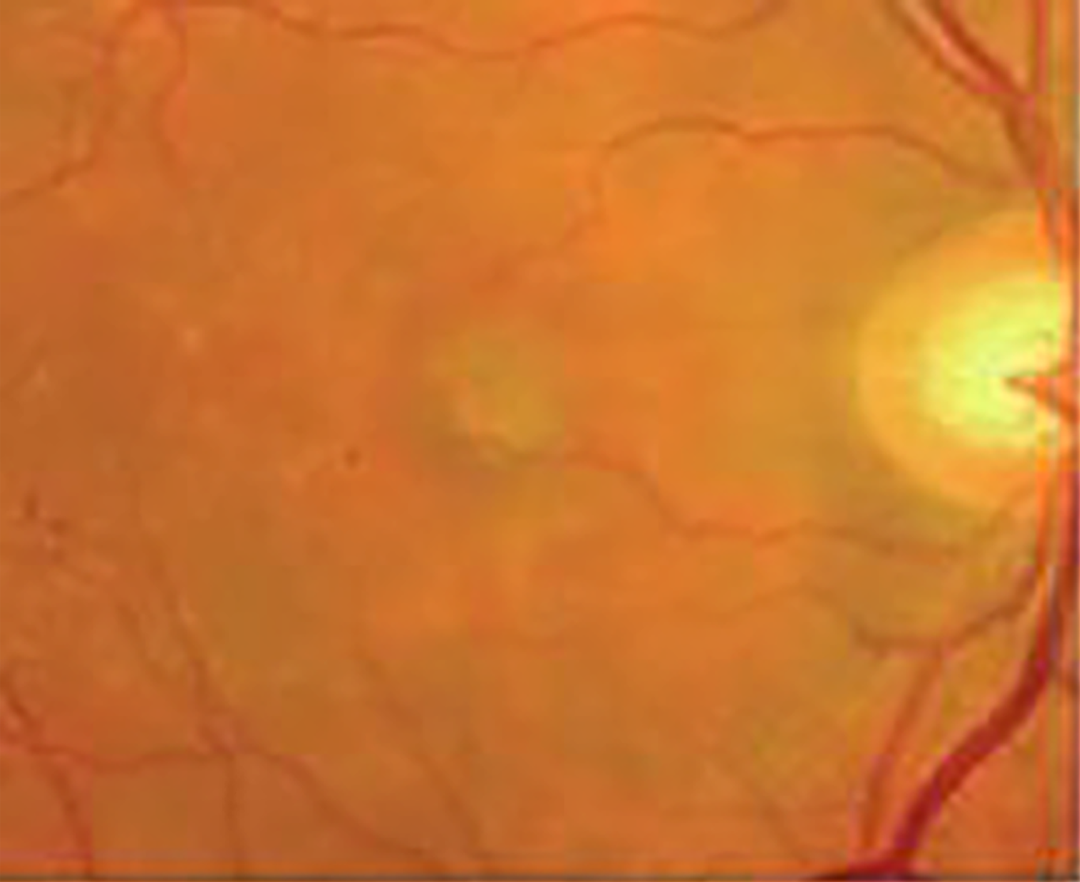 |
 |
 |
 |
| Минимально классическая ХНВ — классический компонент мембраны занимает < 50% площади поражения | 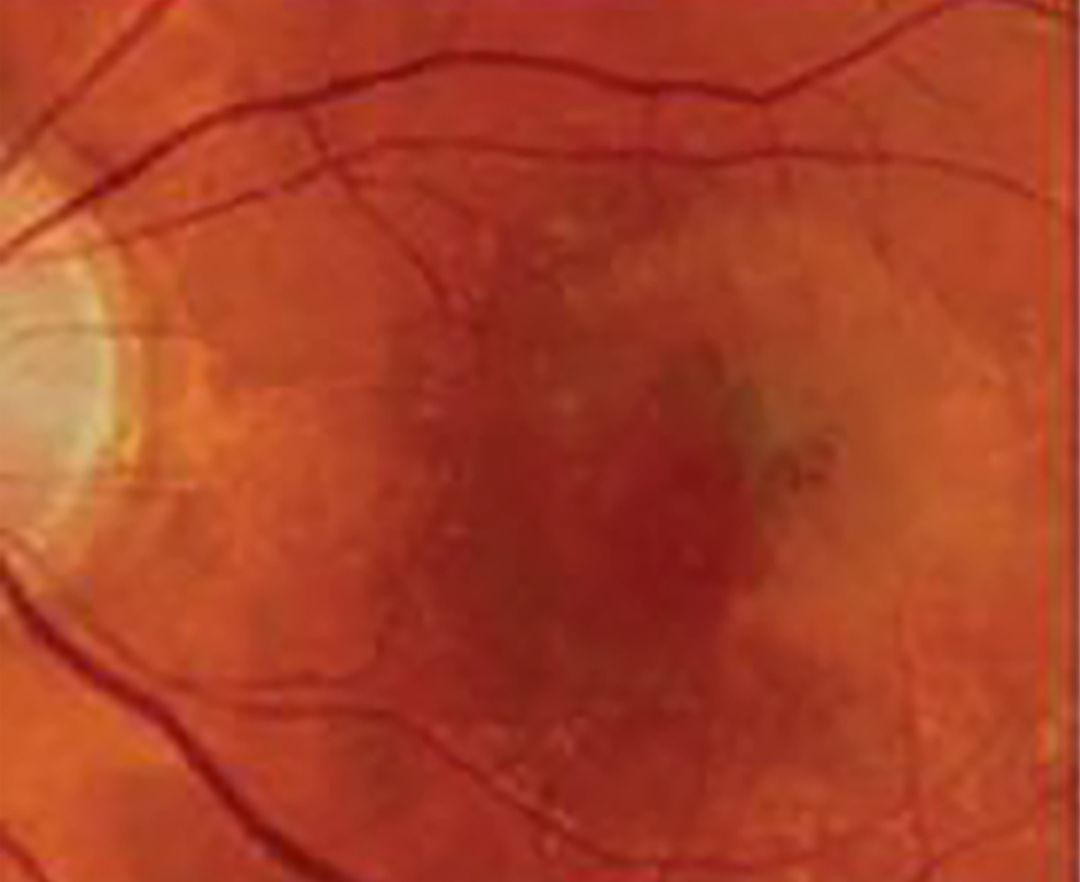 |
 |
 |
 |
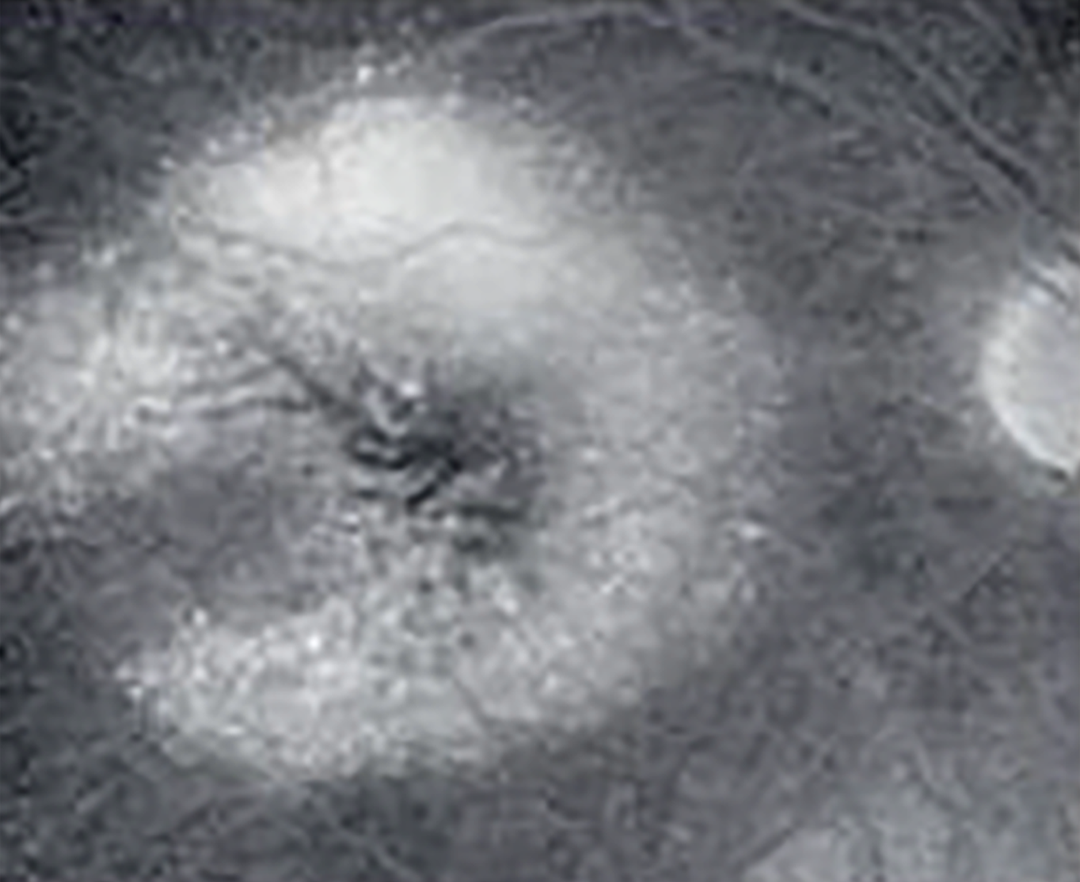
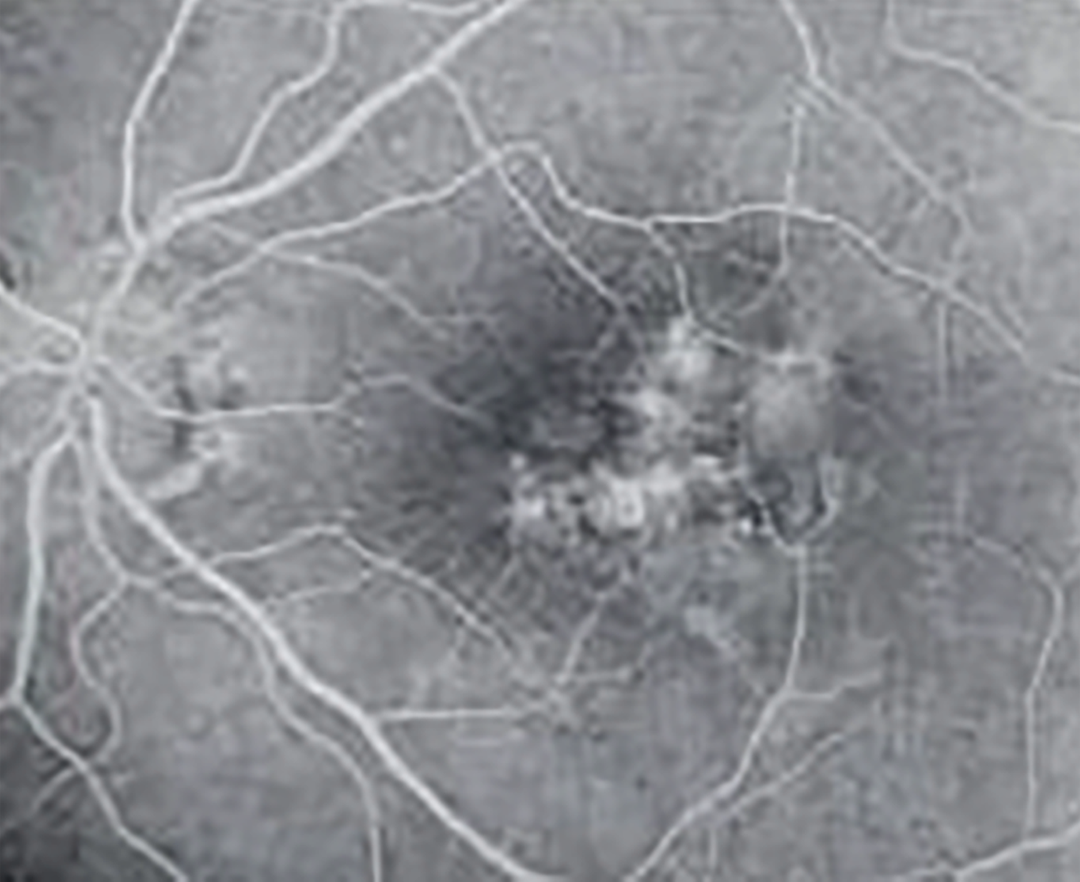
| Скрытая ХНВ без классического компонента: | ||||
| тип 1 — фиброваскулярная отслойка ПЭ |  |
 |
 |
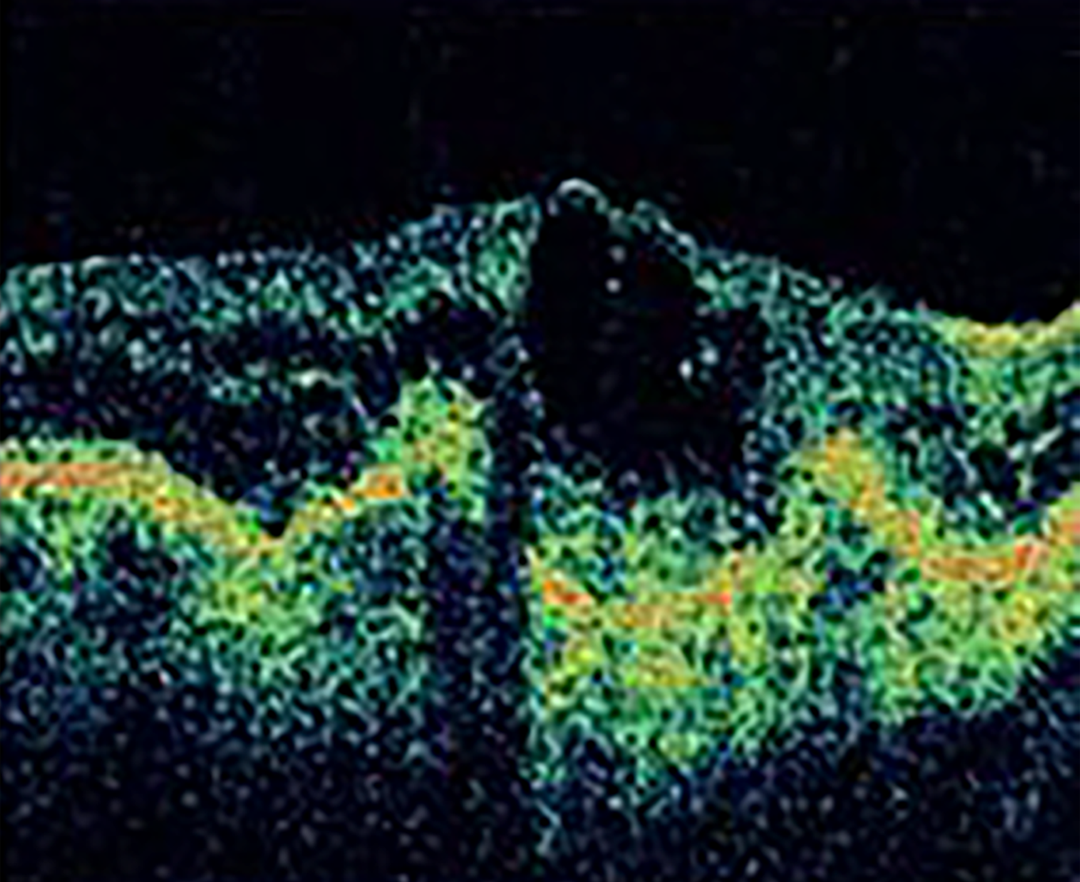 |
| тип 2 — просачивание из неопределенного источника в фазу рециркуляции красителя по данным ФАГ | 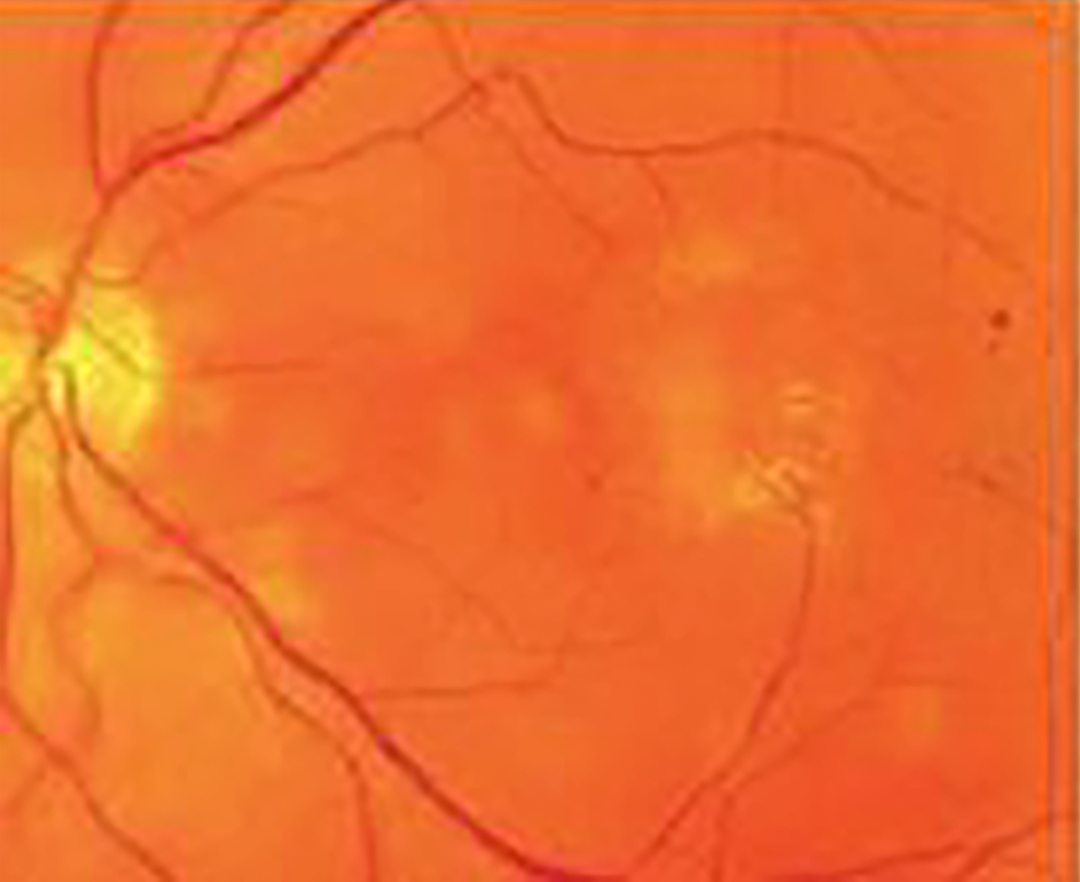 |
 |
 |
 |
Примечание.ВМД — возрастная макулярная дегенерация; ФАГ — флюоресцентная ангиография; ОКТ — оптическая когерентная томография; ХНВ — хориоидальная неоваскуляризация. Источники: MPS (1991), TAP (1999), VIP (2001), AREDS, 2001
Для выделения стадий заболевания принято использовать классификацию Американской академии офтальмологии — AREDS (Age Related Eye Disease Study)6:
-
Отсутствие ВМД (категория 1 AREDS) — отсутствие изменений или небольшое количество мелких друз (диаметр < 63 микрон).
-
При ранней стадии ВМД (категория 2 AREDS) нарушена функция ретинального пигментного эпителия (РПЭ), множественные твердые друзы, небольшое число мягких друз. Зрение у пациентов с этой стадией может не нарушаться.
-
На промежуточной стадии ВМД (категория 3 AREDS) имеется большое количество мягких друз среднего размера, по крайней мере одна сливная друза или географическая атрофия, не затрагивающая центральной ямки. Характеризуется постепенной потерей зрения.
-
Поздняя стадии ВМД (категория 4 AREDS) имеет один или несколько признаков: географическая атрофия центральной ямки сетчатки и хориокапилляров в центре макулы, быстрая и тяжелая потеря зрения.
Диагностика
Диагностировать заболевание позволяет офтальмологическое обследование: визометрия по таблицам вдаль и вблизь, тест Амслера и осмотр глазного дна.
Для подтверждения диагноза проводят офтальмоскопию при расширенном зрачке, цветное фотографирование, флюоресцентную ангиографию (ФАГ), оптическую когерентную томографию (ОКТ) и ОКТ-ангиографию (ОКТ-А). ОКТ позволяет детально визуализировать морфологию сетчатки (рис. 1–3), а ОКТ-А — провести ее углубленный анализ (рис. 4).
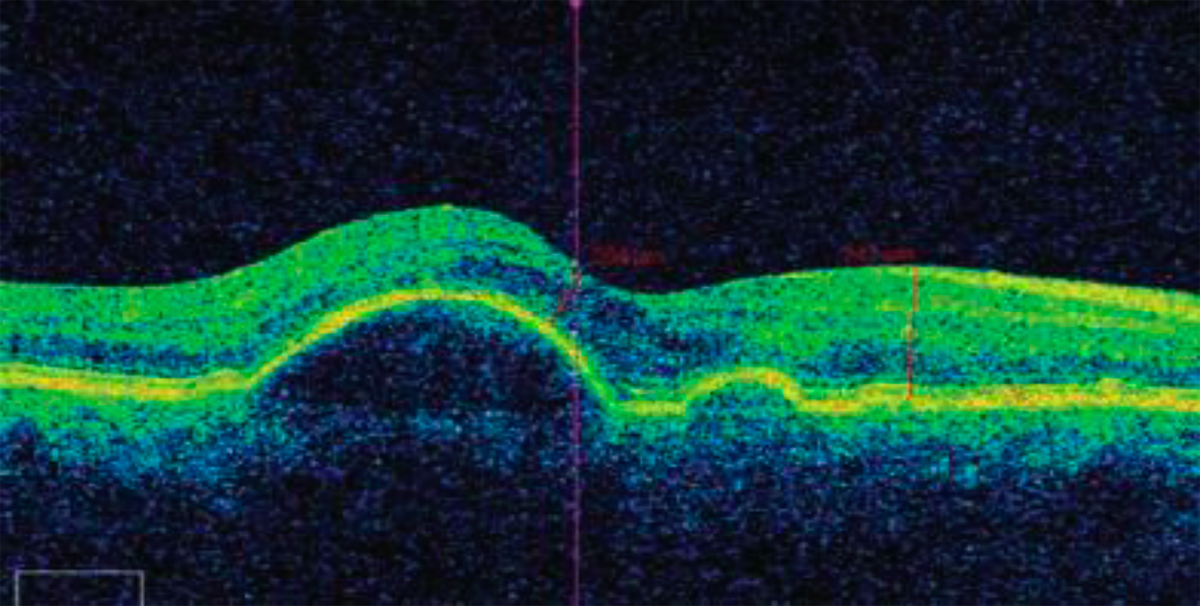
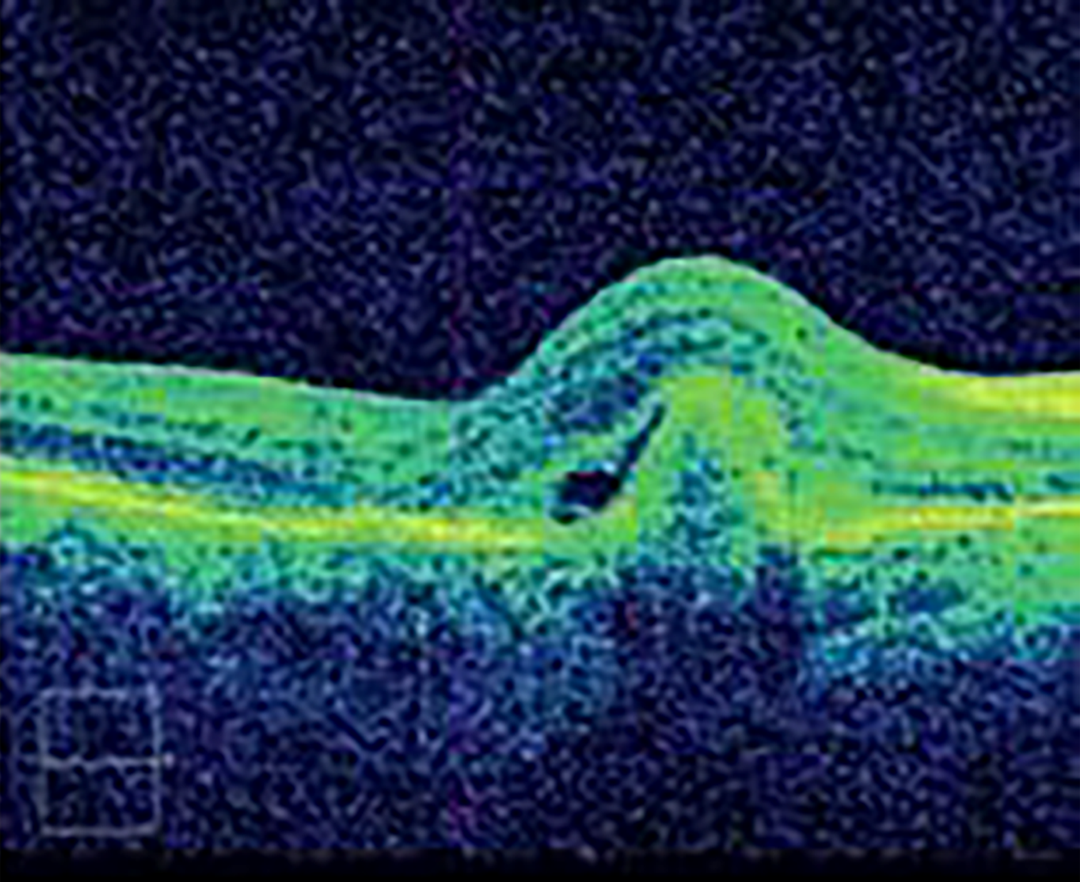
Рисунок 1. ОКТ макулы пациента с отслойкой пигментного эпителия8
Примечание. Сетчатка возвышается над хориоидеей в виде правильного купола. Изменений в слое хориокапилляров нет. Пигментный эпителий визуализируется как сплошная линия. Полость между ПЭС и слоем хориокапилляров заполнена оптически прозрачным содержимым. Архитектоника слоев нарушена минимально.
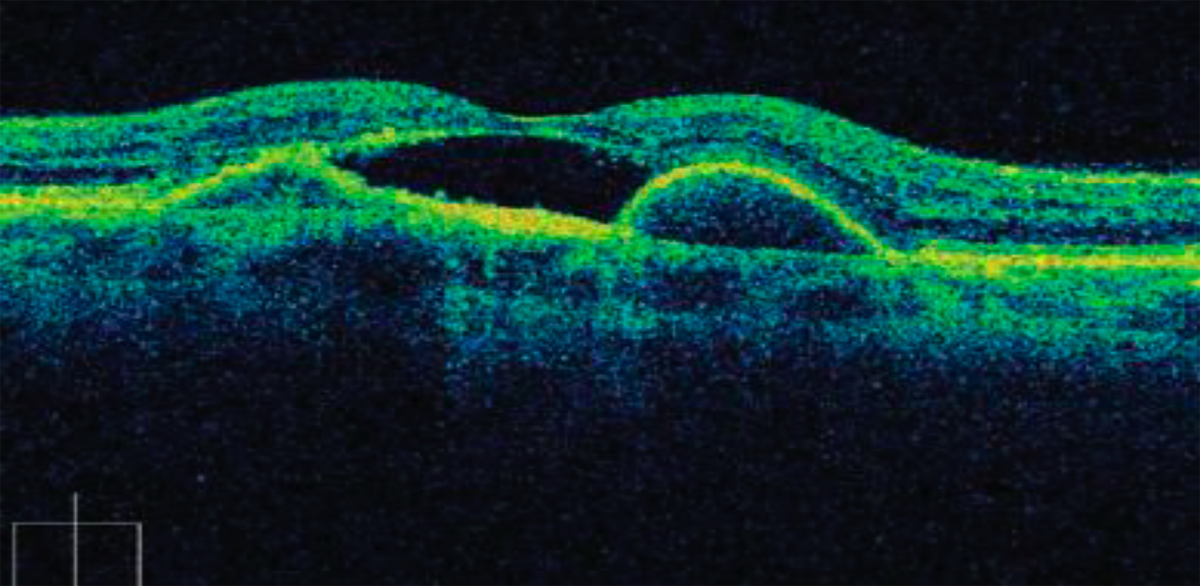
Рисунок 2. ОКТ макулы пациента с субретинальной неоваскулярной мембраной8
Примечание. Экссудативная отслойка пигментного и нейроэпителия. Между пигментным и нейроэпителием объемное образование значительной оптической плотности — субретинальная неоваскулярная мембрана. Сетчатка истончена, структура ее не определяется.
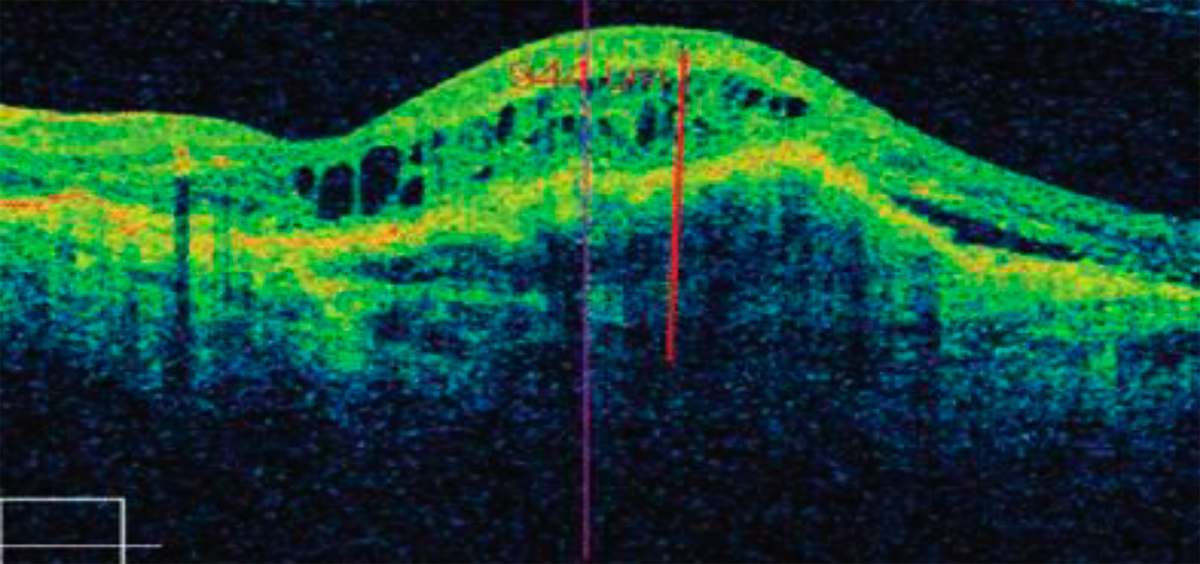
Рисунок 3. ОКТ макулы пациента с макулярным фиброзом8
Примечание. Определяется массивный оптически плотный очаг, спаянный со слоем хориокапилляров, — фиброзно-измененная СНМ. В центре рубец толщиной 265 мкм. Дистрофические изменения распространяются далеко за пределы основного рубца и достигают границ отслоенной сетчатки. Пигментный эпителий в зоне рубца разрушен и отсутствует. Нейроэпителий приподнят за счет макулярного фиброза и экссудативной отслойки. Прозрачность слоя фоторецепторов резко снижена.
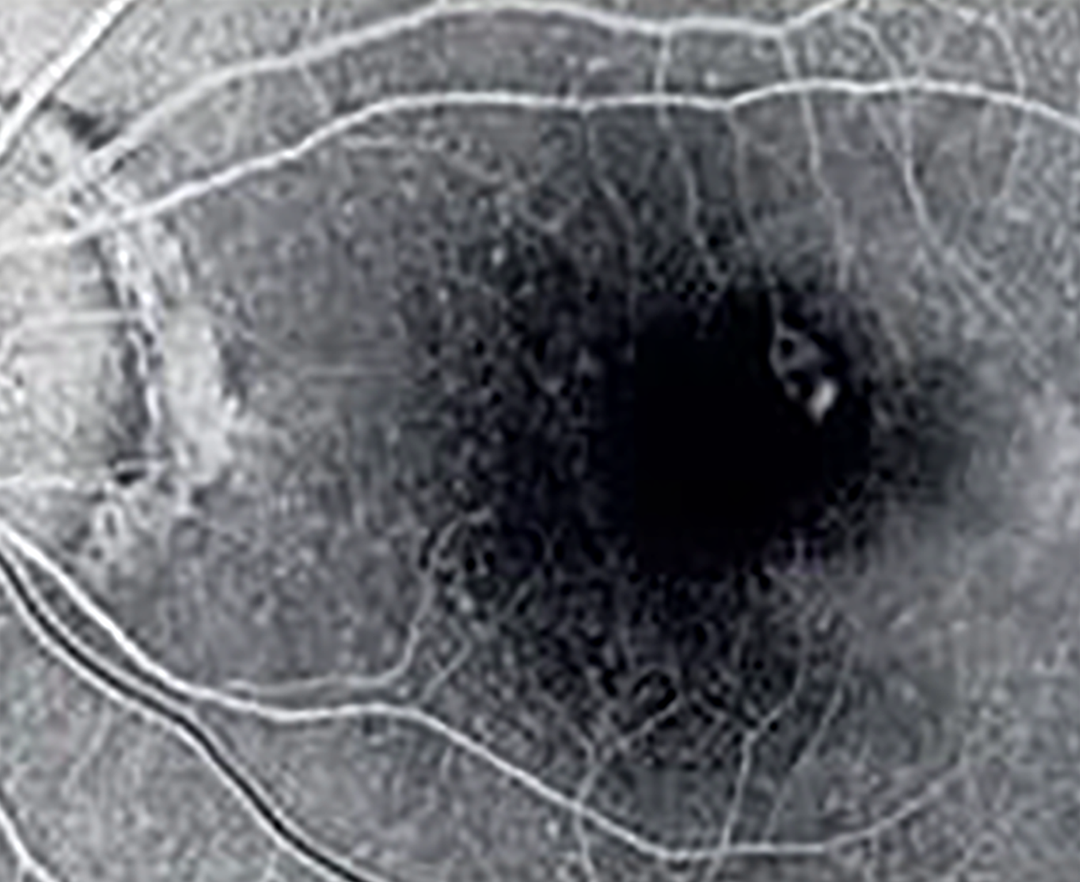
Ценность метода ОКТ-А для научной и клинической офтальмологии возрастает. ОКТ-А позволяет визуализировать кровоток сетчатки и диска зрительного нерва. Используя данный метод, можно дифференцировать кровеносные сосуды от окружающих тканей на всей глубине сканирования без использования контрастного вещества. Это неинвазивный, безопасный и информативный метод оценки микроциркуляции, который имеет высокую чувствительность и специфичность, позволяет визуализировать локализацию патологических образований с учетом сегментации сетчатки, определить тактику лечения.
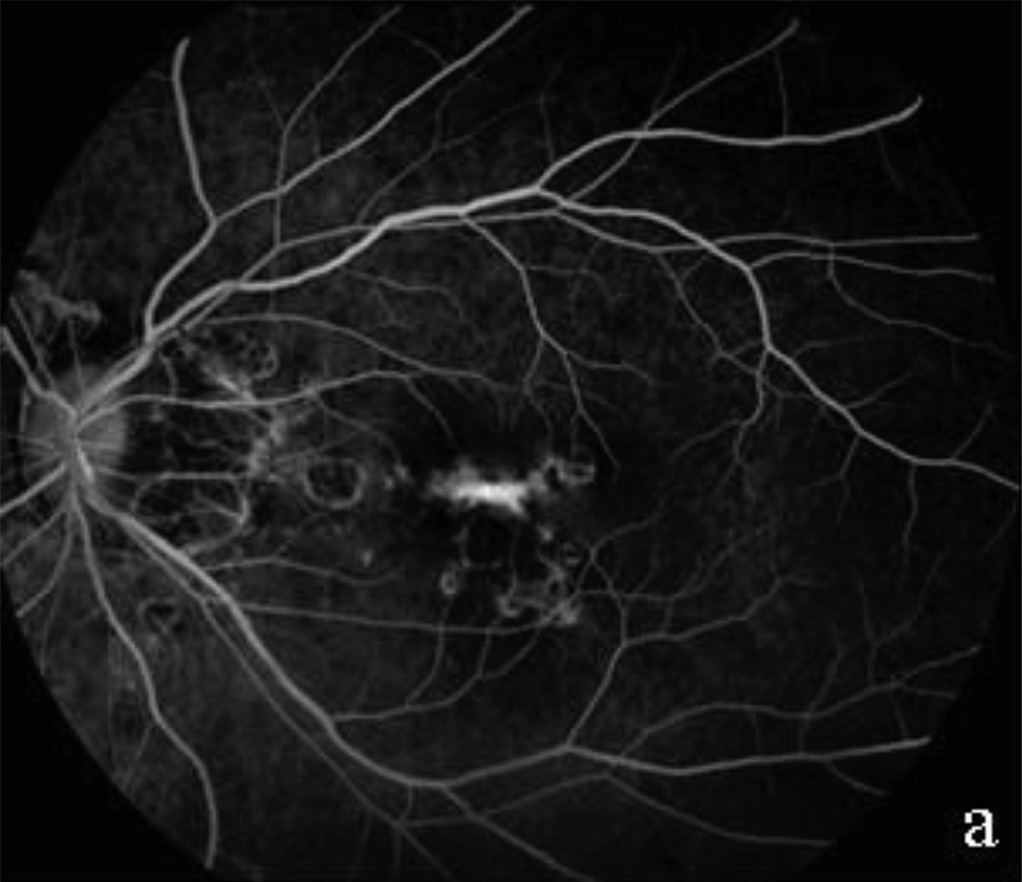

Рисунок 4. Флюоресцентная ангиограмма сетчатки (а) и ОКТ-ангиограмма (б) пациента с возрастной макулярной дегенерацией, на которых визуализируется идентичный по форме и локализации очаг хронической неоваскуляризации9
Тактика ведения
Диагностировать заболевание позволяет офтальмологическое обследование: визометрия по таблицам вдаль и вблизь, тест Амслера и осмотр глазного дна.
Тактика ведения пациента с нВМД согласно Международным рекомендациям по ведению нВМД7:
-
 Пациента с подозрением на активную нВМД необходимо срочно направить в центр патологии макулы в течение одного рабочего дня.
Пациента с подозрением на активную нВМД необходимо срочно направить в центр патологии макулы в течение одного рабочего дня. -
 Пациентам с подозрением на активную нВМД следует рекомендовать ОКТ и ФАГ для подтверждения диагноза (если ОКТ не позволяет исключить неоваскулярное поражение).
Пациентам с подозрением на активную нВМД следует рекомендовать ОКТ и ФАГ для подтверждения диагноза (если ОКТ не позволяет исключить неоваскулярное поражение). -
 При наличии активной нВМД, для которой рекомендована антиангиогенная терапия, необходимо начать лечение в течение 14 дней после обращения в центр патологии макулы.
При наличии активной нВМД, для которой рекомендована антиангиогенная терапия, необходимо начать лечение в течение 14 дней после обращения в центр патологии макулы.
Лечение
В 2019 г. в Великобритании был опубликован Консенсус по ведению пациентов с нВМД, в соответствии с которым для достижения и сохранения максимальной ОЗ рекомендуется использовать проактивные терапевтические стратегии, когда обследование и лечение осуществляются на одном визите10.
Такая модель минимизирует потребность в промежуточных визитах, повышает комплаенс, уменьшает вероятность рецидива, который может произойти между отдельными визитами для мониторинга и инъекций.
Принципы успешности терапии нВМД:
-
 ранняя диагностика и своевременное начало лечения;
ранняя диагностика и своевременное начало лечения; -
 обязательные загрузочные инъекции и интенсивное лечение в течение первого года;
обязательные загрузочные инъекции и интенсивное лечение в течение первого года; -
 поддерживающая терапия в последующие годы;
поддерживающая терапия в последующие годы; -
 корректная оценка эффективности и неэффективности лечения;
корректная оценка эффективности и неэффективности лечения; -
 соблюдение комплаенса.
соблюдение комплаенса.
«Золотым стандартом» лечения нВМД являются интравитреальные инъекции ингибиторов ангиогенеза — анти-VEGF-терапия. Она существенно изменила прогноз нВМД — по данным разных исследований, такое лечение снижает частоту развития слепоты на 46–72%. Стандарт терапии — 3 загрузочные инъекции, которые вводятся с интервалом в 1 мес. первые 3 мес.11
Эффективность терапии нВМД определяется как подавление активности заболевания. Активность нВМД основана на трех параметрах: потеря > 5 букв по остроте зрения (ОЗ), новые макулярные геморрагии, наличие интраретинальной (ИРЖ) и субретинальной жидкости (СРЖ) по ОКТ. Для констатации отсутствия ответа на терапию требуется провести минимум 3 инъекции, у некоторых больных наблюдается отсроченный ответ.
Ранибизумаб обладает хорошо изученным профилем эффективности и безопасности, подтвержденным обширной программой рандомизированных клинических исследований (РКИ) и реальной клинической практикой12–15.
Клинические примеры
На рисунке 5 представлены изображения ОКТ пациентки 60 лет. У нее отмечалось снижение зрения правого глаза на протяжении последних нескольких месяцев, выпадение центральной части поля зрения при рассмотрении предметов левым глазом. Ранее к офтальмологу она не обращалась, так как считала, что изменения зрения связаны с возрастом.
Vis OD 0,02
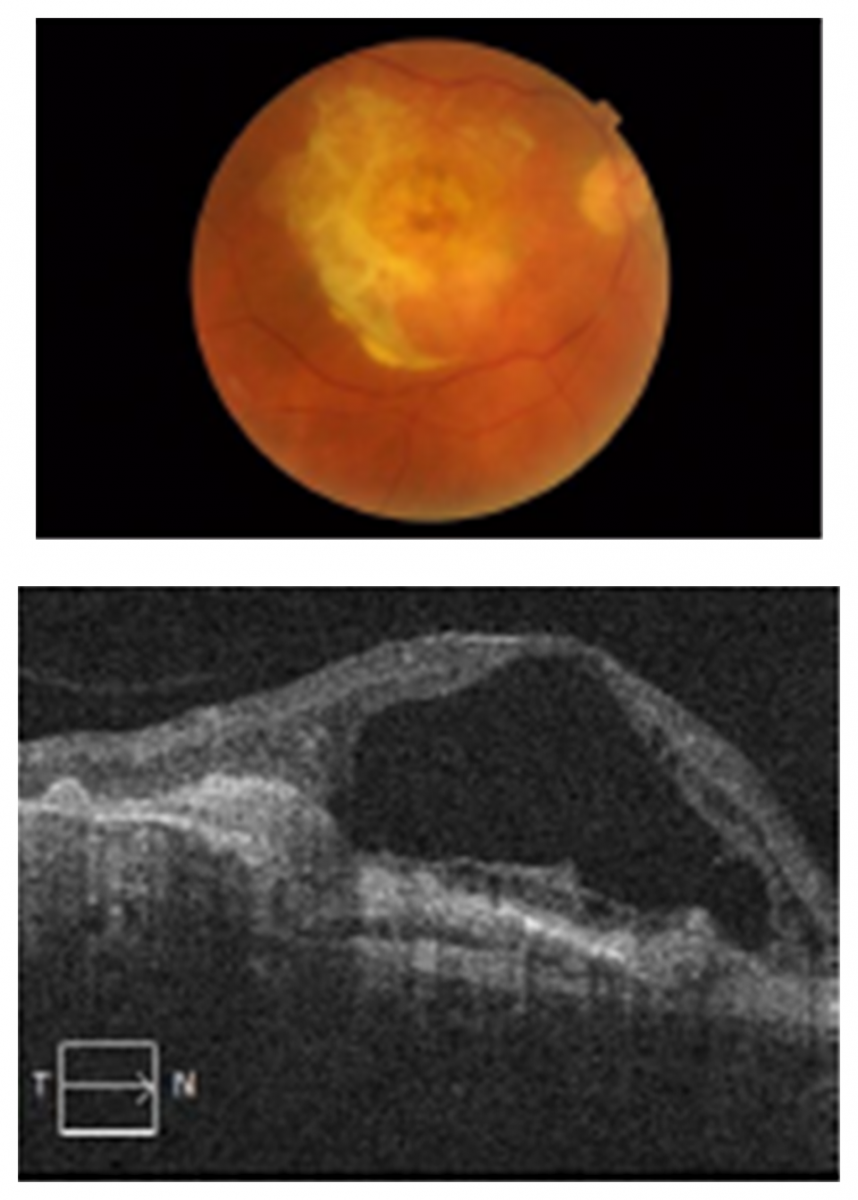
Проявления влажной ВМД: рубцовые изменения (вверху), признаки жидкости (внизу)
Vis OD 1,0
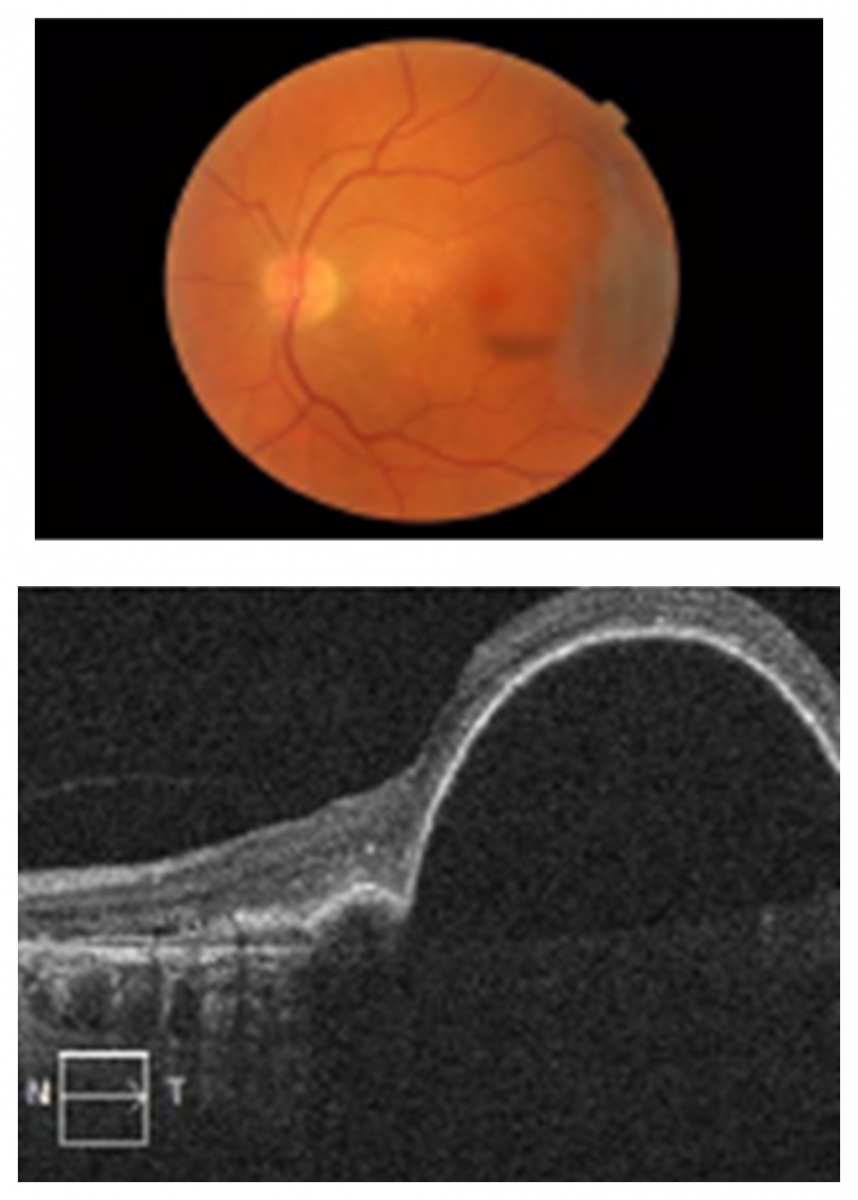
Проявления влажной ВМД: высокая отслойка ПЭС — состояние, угрожающее потерей зрения
Рисунок 5. Клинический пример, больная Б., 60 лет
После трех инъекций исчезли искажения, но была сохранена отслойка ПЭС, терапия продолжена. После пяти инъекций сохранены рубцовые изменения без признаков активности и повышения ОЗ, морфологическая картина улучшилась (рис. 6). После этого терапия была прекращена, рекомендовано ежемесячное наблюдение и ОКТ.
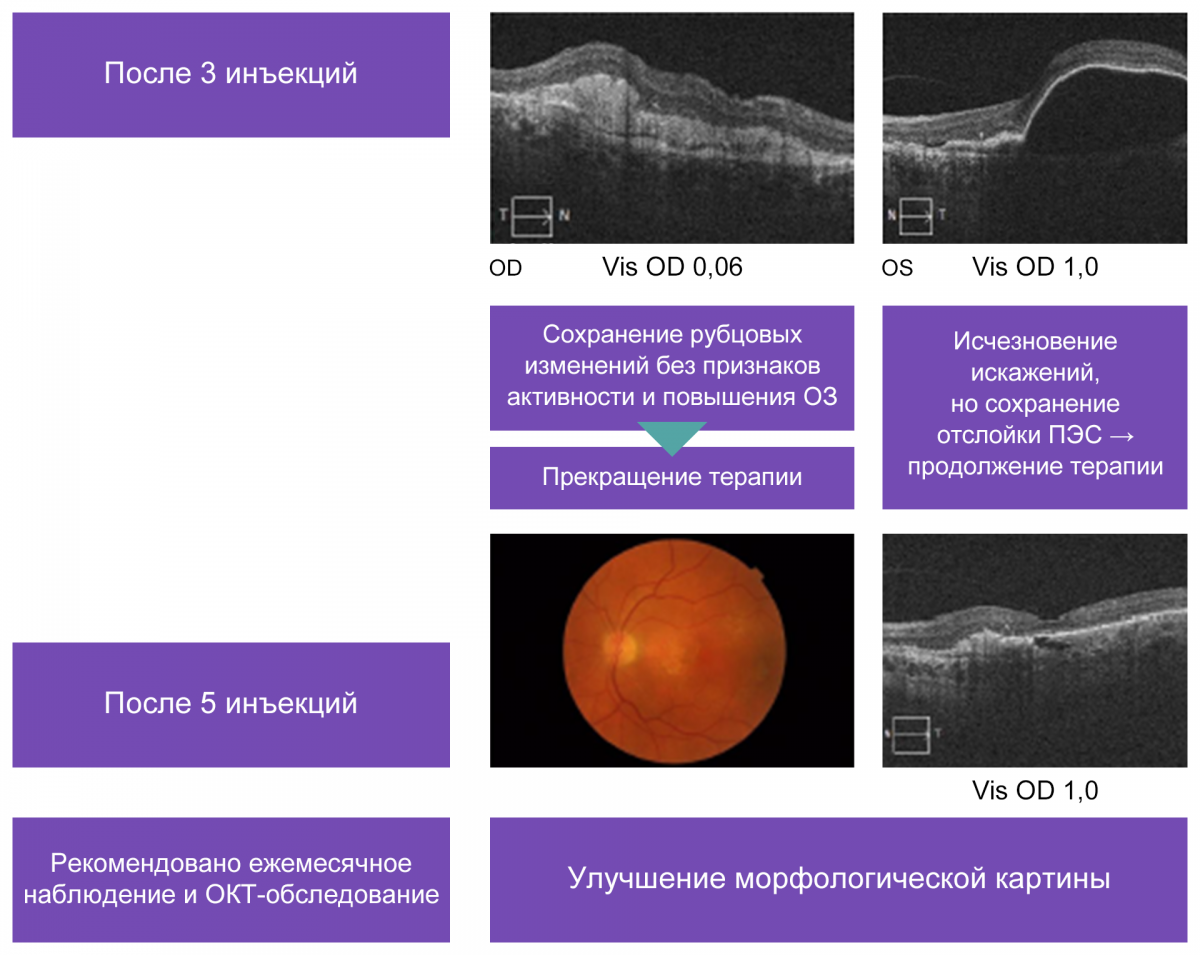
Рисунок 6. Динамика изменений у больной Б. на фоне анти-VEGF-терапии
Через 4 месяца пациентка снова пришла на прием, у нее отмечалось снижение зрения, выраженные искажения, темное пятно в центре поля зрения единственного хорошо видящего глаза (рис. 7). Vis OD 0,2 — снижение на 8 строк, кровоизлияния на глазном дне, признаки рецидива по ОКТ. После шести ежемесячных инъекций Vis OD 0,3 было достигнуто улучшение на 1 строку, подавление активности ВМД.
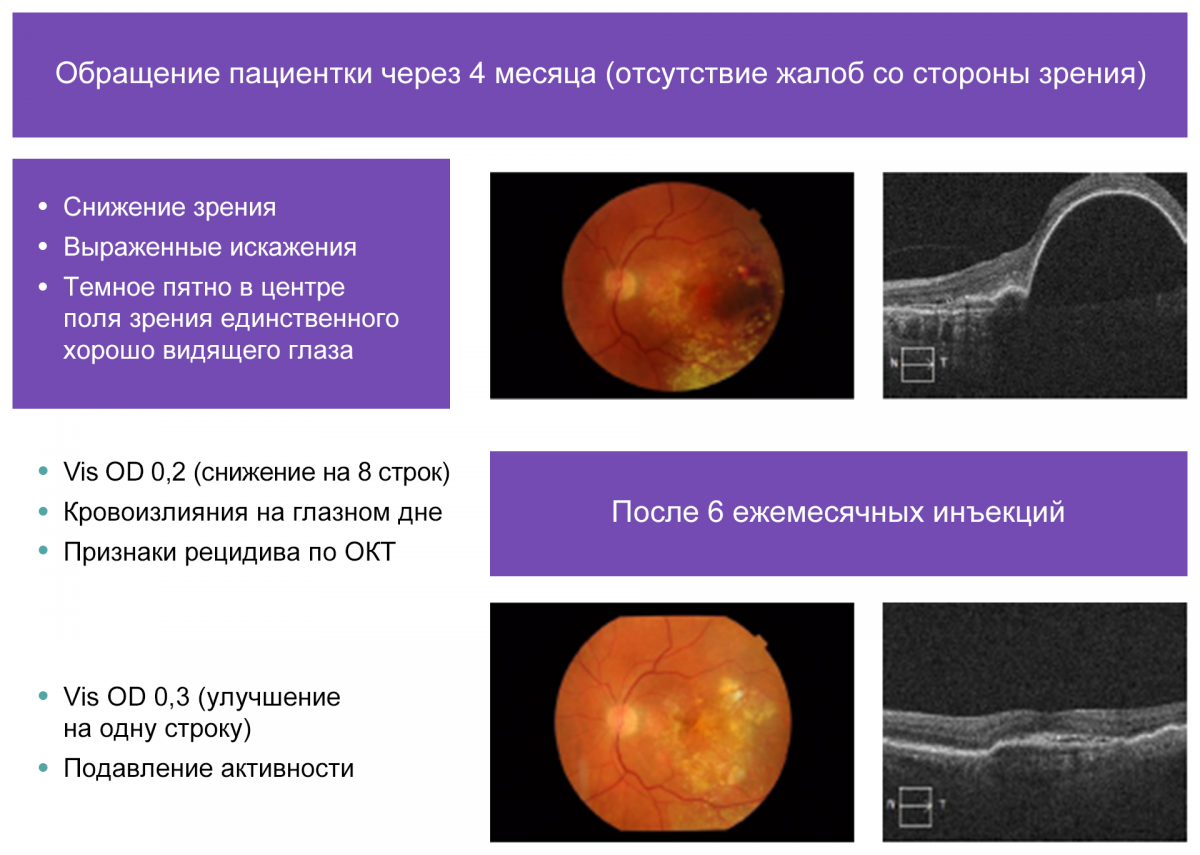
Рисунок 7. Динамика изменений у больной Б. после прекращения и возобновления анти-VEGF-терапии
Отношение к снижению зрения как «возрастному» изменению и отсутствие настороженности в отношении нВМД могут приводить к развитию необратимого снижения зрения (как в случае OD). Субъективные ощущения пациента не являются отражением «активности» заболевания и могут создавать ложное ощущение благополучия, как в клиническом случае, когда пациентка выпала из-под наблюдения на 4 мес. в связи с отсутствием жалоб. Момент активации заболевания в ее случае был упущен, несмотря на вновь начатое лечение, удалось только незначительно (на одну строку) улучшить зрение (OS). Морфологические параметры являются ранними и надежными критериями оценки активности заболевания.
В соответствии с Международными рекомендациями Национального института здоровья и качества медицинской помощи Великобритании (NICE), возможно рассмотреть переключение анти-VEGF-терапии у пациентов с активной нВМД при наличии практических причин. Например, другой препарат может быть назначен в режиме, который более предпочтителен для пациента. Клинические преимущества переключения являются ограниченными. Согласно существующим данным, переключение с ранибизумаба не приводит к значимым для пациента результатам, но обратный переход с афлиберцепта на ранибизумаб может принести дополнительные результаты, улучшив анатомические и функциональные параметры7.
Источники:
- Wong WL, et al. Lancet Glob Health 2014;2:e106-116; 2. Colijn JM, et al. Ophthalmology 2017; 124:1753.
- Williams и др. Arch Ophthalmol 1998; 116: 514-520.
- Ivers и др. J Am Geriatr Soc 1998; 46: 58-64.
- Brody и др. Ophthalmology 2001; 108: 1893-1900.
- Age-Related Eye Disease Study (AREDS) research group. Arch Ophthalmol 2001;119:1417-36; 2.Cook H и др. Br Med Bull 2008;85:12.
- «Модифицированная клиническая классификация возрастной макулярной дегенерации»; Л.И. Балашевич, А.С. Измайлов, А.Ю. Улитина, ФГБУ МНТК «Микрохирургия глаза» им. акад. С.Н. Федорова Росмедтехнологии, Санкт-Петербург; «ОФТАЛЬМОЛОГИЧЕСКИЕ ВЕДОМОСТИ» Том IV № 4 2011 ISSN 1998-7102.
- https://www.nice.org.uk/guidance/ng82Accessed Jan, 11 2020.
- Алпатов С.А., Урнева Е.М. Эффективность лечения влажной возрастной макулярнойдегенерации в зависимости от стадии патологического процесса. Российский медицинский журнал. [Электронный ресурс]. http://www.rmj.ru/articles_6951.htm.
- Жукова С.И. и соавт. ОКТ-ангиография — новый метод исследования в практике врача-офтальмолога. https://www.tradomed-invest.ru/Clinique/ Accessed 21/05/2016
- Gale R, et al. Eye 2019; 33: 1-21.
- Faber D, et al. ARVO Annual Meeting, May 9, 2013, Poster #6308; HolzFG, et al. Ophthalmology. 2011 Apr;118(4):663-71;Brown DM et al. Ophthalmology2009;116:57–65.
- Brown DM et al. Ophthalmology 2009;116:57–65.2) Berg K et al. Ophthalmology 2015;122(1):146–152.3) Faber D et al. Data presented at ARVO 2013, May 2013, Seattle, WA.
- R.Silvaet al. Treat-and-Extend versus Monthly Regimen inNeovascularAge-Related MacularDegeneration. Results with Ranibizumabfrom the TREND Study.Ophthalmology 2017;-:1e9.
- Chong V. Ranibizumabfor the treatment of wet AMD: a summary of real-world studies. Eye 2016;30:270-286.
- Holz FG, et al. Recent developments in the treatment of age-related macular degeneration. J Clin Invest. 2014;124:1430-1438.
11439972/BRO/DIG/06.25/0
