Определение
Основным клиническим проявлением поражения аксиального скелета является воспалительная боль в спине (ВБС) — боль в спине длительностью более 3 месяцев с постепенным началом, дебют боли в возрасте менее 40 лет, улучшение после выполнения физических упражнений, отсутствие улучшения в покое, ночная боль и боль при пробуждении (Аssessment of SpondyloArthritis International Society, ASAS, 2009 г.).
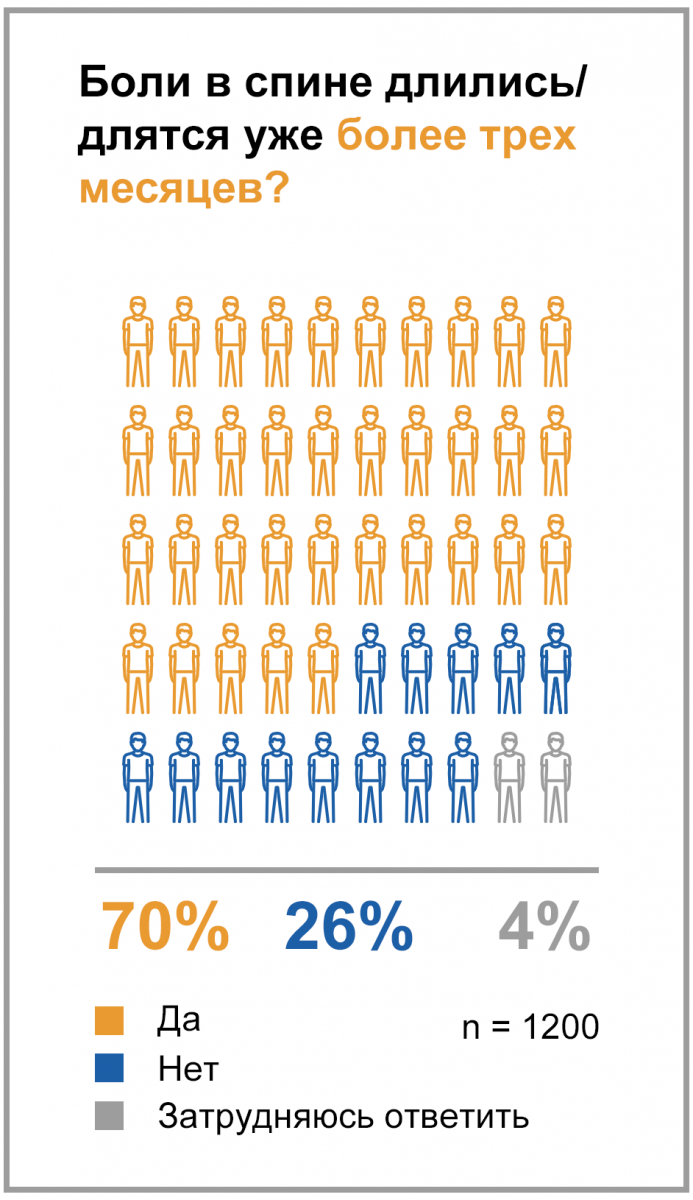
70% россиян моложе 45 лет испытывают хроническую боль в спине.
Примечание.
Опрос проводился ВЦИОМ в ноябре 2017 года.
В рамках исследования были опрошены жители РФ от 22 до 45 лет, испытывающие боли в спине в настоящее время или в течение последнего года.
Варианты боли в спине5,6
В настоящее время все многочисленные причины болей в нижней части спины объединяют в три основные группы («диагностическая триада»):
-
неспецифические скелетно-мышечные (85%);
-
специфические, связанные с серьезной патологией (опухоли, травмы, инфекции и др.);
-
вызванные компрессионной радикулопатией (3%) или стенозом позвоночного канала (4%)5.
Отнесение пациента к одной из перечисленных категорий позволяет определить правильную и наиболее эффективную тактику6.
Однако при первичном осмотре врачом амбулаторного звена боли в спине условно можно разделить на две категории: механическая и воспалительная боль. Это позволит сократить время на маршрутизацию пациента до профильного специалиста.
Механическая боль
-
острое начало (чаще);
-
отдает в ногу, ягодицы;
-
усиливается при упражнениях;
-
проходит в покое.
Воспалительная боль
-
постепенное начало;
-
улучшение после упражнений;
-
боль в ночное время;
-
утренняя скованность;
-
возраст пациента менее 45 лет.
Недооценка ВБС у лиц молодого возраста является далеко не исключением в медицинской практике. ВБС является одним из симптомов опасного и потенциально инвалидизирующего заболевания — аксиального спондилоартрита (аксСпА). Однако самым распространенным диагнозом в России у больных с дебютом аксСпА с болью в спине был «остеохондроз позвоночника», по данным отечественных исследователей1. В нашей стране пациенты с клинической картиной сакроилиита или спондилита в дебюте аксСпА в первую очередь обращались к неврологам (75% случаев) или мануальным терапевтам (37,5%), причем среднее число обращений до установления точного диагноза 7 ± 5,4 (1–25) раза2.
Раннее начало эффективной терапии позволяет снизить риск прогрессирования аксСпА, поэтому критически важным является вопрос своевременного выявления заболевания. Выявление ВБС может существенно помочь в ускорении этого процесса.
Несмотря на характерные «красные флаги» (о которых мы поговорим позже) для ВБС, наиболее частым диагнозом при обращении пациентов с жалобами на боль в нижней части спины является «остеохондроз».
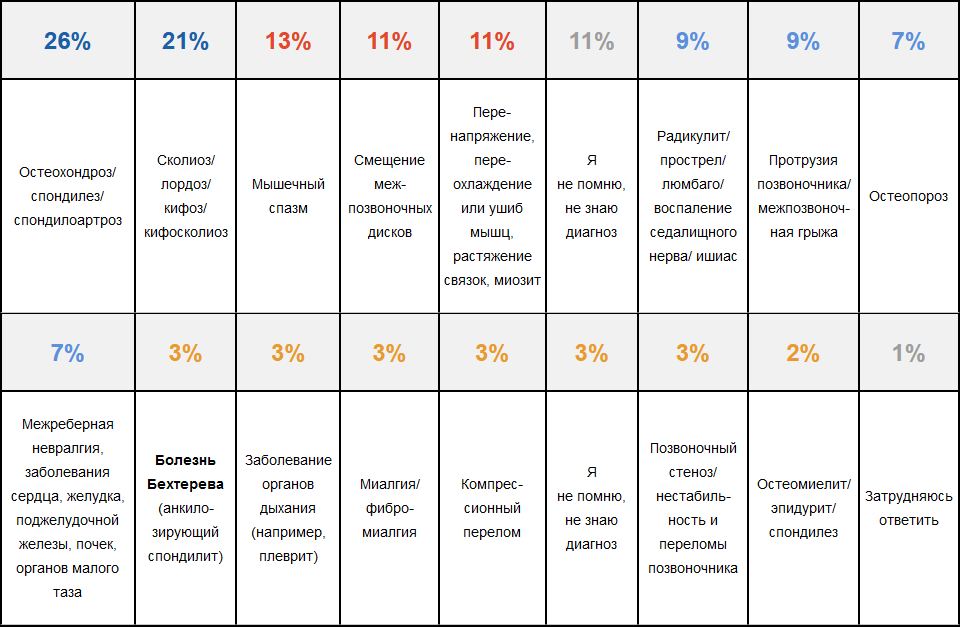
Наиболее часто при боли в спине врачи ставят диагноз «остеохондроз».
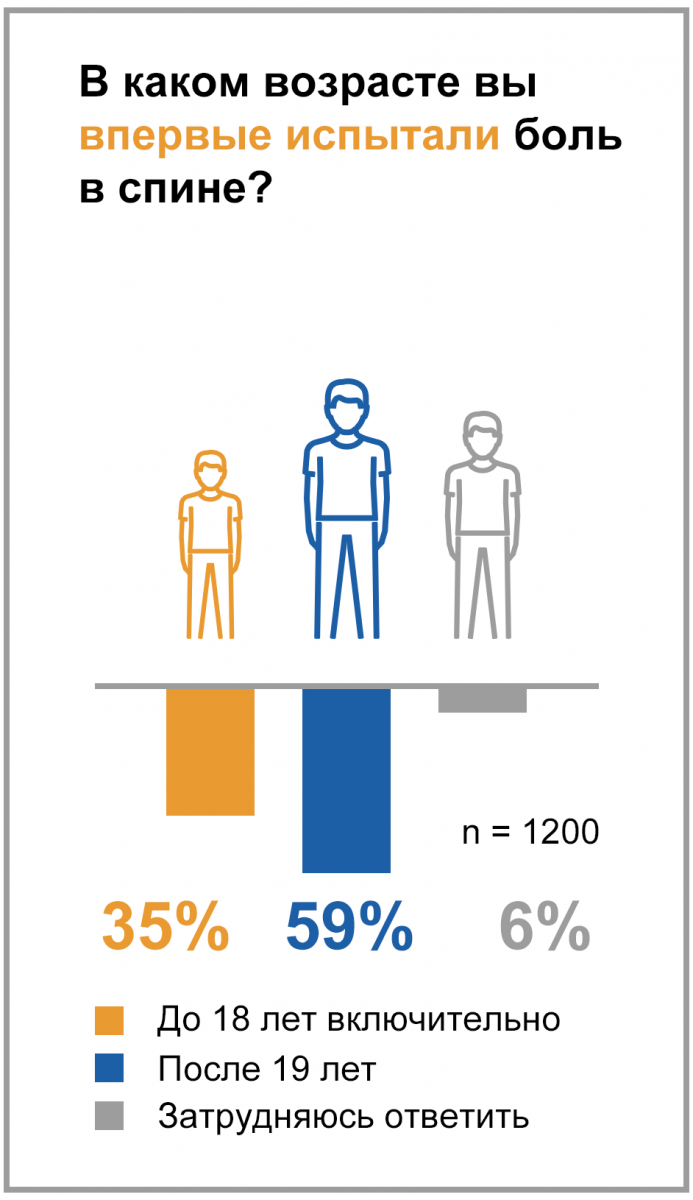
Какой диагноз вам поставил врач в связи с болью в спине?
1–9 вариантов ответа, n = 743
Примечание.
Опрос проводился ВЦИОМ в ноябре 2017 года.
В рамках исследования были опрошены жители РФ от 22 до 45 лет, испытывающие боли в спине в настоящее время или в течение последнего года.
«Остеохондроз — болезнь, которой нет»3
«...в любом случае остеохондроз, даже с указанием в диагнозе, что это остеохондроз позвоночника, не является (или не должен являться) клиническим понятием…
Нельзя любую боль в спине бездумно обозначать как остеохондроз, что, к сожалению, широко практикуется в амбулаторной практике России и ведет к искажению клинических и статистических представлений о многообразии дорсальной патологии, как специфической, так и неврологической (радикулярной), особенно неспецифической».
Из интервью АиФ (2013 г.) доктора медицинских наук П.Л. Жаркова, главного научного сотрудника Российского научного центра рентгенорадиологии МЗ РФ, профессора кафедры лучевой диагностики РМАПО:
-
«У 82% пациентов с диагнозом «остеохондроз», обратившихся в Центр медицинской реабилитации, после углубленного обследования этот диагноз был снят».

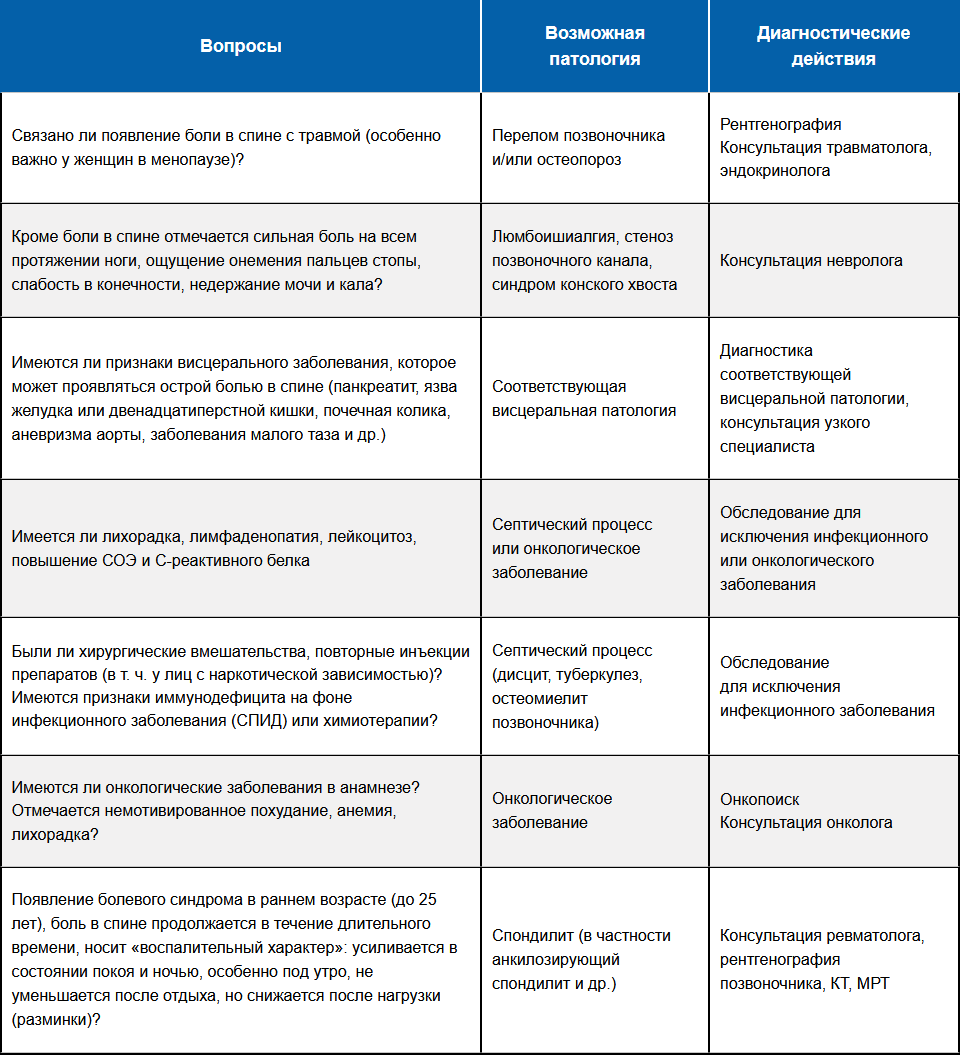
«Красные флаги» при боли в спине4
Обзор 15 практических руководств по ведению пациентов с болью в нижней части спины (БНЧС) при оказании первичной медицинской помощи20.
-
Для уточнения диагноза у больных с БНЧС рекомендуется диагностическая триада (классификация на неспецифическую БНЧС, радикулопатию и специфическую БНЧС), изучение анамнеза и физикальное обследование для идентификации «красных флажков», неврологическое исследование для идентификации корешкового синдрома/радикулопатии, без инструментального обследования, если не заподозрена серьезная патология, определение «желтых флажков» на основе учета психосоциальных факторов.
-
Для лечения острой БНЧС руководства подтверждают важность образования пациентов, утверждение уверенности в благоприятном прогнозе и возврат к нормальной физической активности, избегание постельного режима, использование НПВП и слабых опиоидов (при противопоказаниях к НПВП или их неэффективности).
-
Для лечения хронической БНЧС рекомендуется применение НПВП и антидепрессантов, если необходимо, ЛФК, психосоциальная поддержка. Дополнительно рекомендуется направление к специалисту в случае подозрения на серьезную патологию или радикулопатию, или при отсутствии улучшения в течение 4 недель.
Использование системы «красных флагов» позволяет:
-
уменьшить затраты времени и ресурсов на выделение пациентов с потенциально опасными причинами болей в спине;
-
улучшить выявление лиц с факторами риска хронизации болей;
-
улучшить качество мероприятий, направленных на возвращение пациента к труду;
-
провести профилактику повторного развития функциональных нарушений.
Использование системы «флажков» не гарантирует 100% точности в принятии решений.
В большинстве случаев, когда не рекомендуется дополнительное обследование пациента, причина боли — состояние, не представляющее опасность для жизни и здоровья пациента (неспецифические, мышечно-скелетные боли). При этом выделение конкретного механизма или структуры, отвечающей за развитие боли, не повлияет на лечение.
Более полное обследование в отсутствие показаний по системе «красных флажков» может потребоваться в случае тревожности пациента (ипохондрическое расстройство), если пациент не ограничен в средствах и рассматривает диагностические мероприятия как «статусную» услугу (программы комплексного обследования в элитных клиниках, обеспеченные пациенты, требующие проведения всего объема возможных мероприятий), лицам, работающим вахтовым методом в областях с ограниченными возможностями медицинской помощи, профессиональным спортсменам высокой квалификации, принимающим участие в соревнованиях.
Признаки, выбранные в качестве «красных флажков», не охватывают всех состояний, которые могут вызывать боли в спине. В случае атипичной клинической картины необходимо провести дополнительное обследование, даже в отсутствие этих признаков у пациента.
Система «красных флажков» не должна использоваться у пациентов, если они не могут дать о себе адекватной информации (вследствие психического заболевания, нарушений речи или мышления).
Пациент должен знать, что в случае отсутствия эффекта от лечения, изменения характера боли, появления других симптомов он должен обратиться к врачу повторно.
Ниже представлен алгоритм ведения пациентов с хронической болью в нижней части спины с применением системы «красных флагов».
Алгоритм ведения пациента с болью в спине
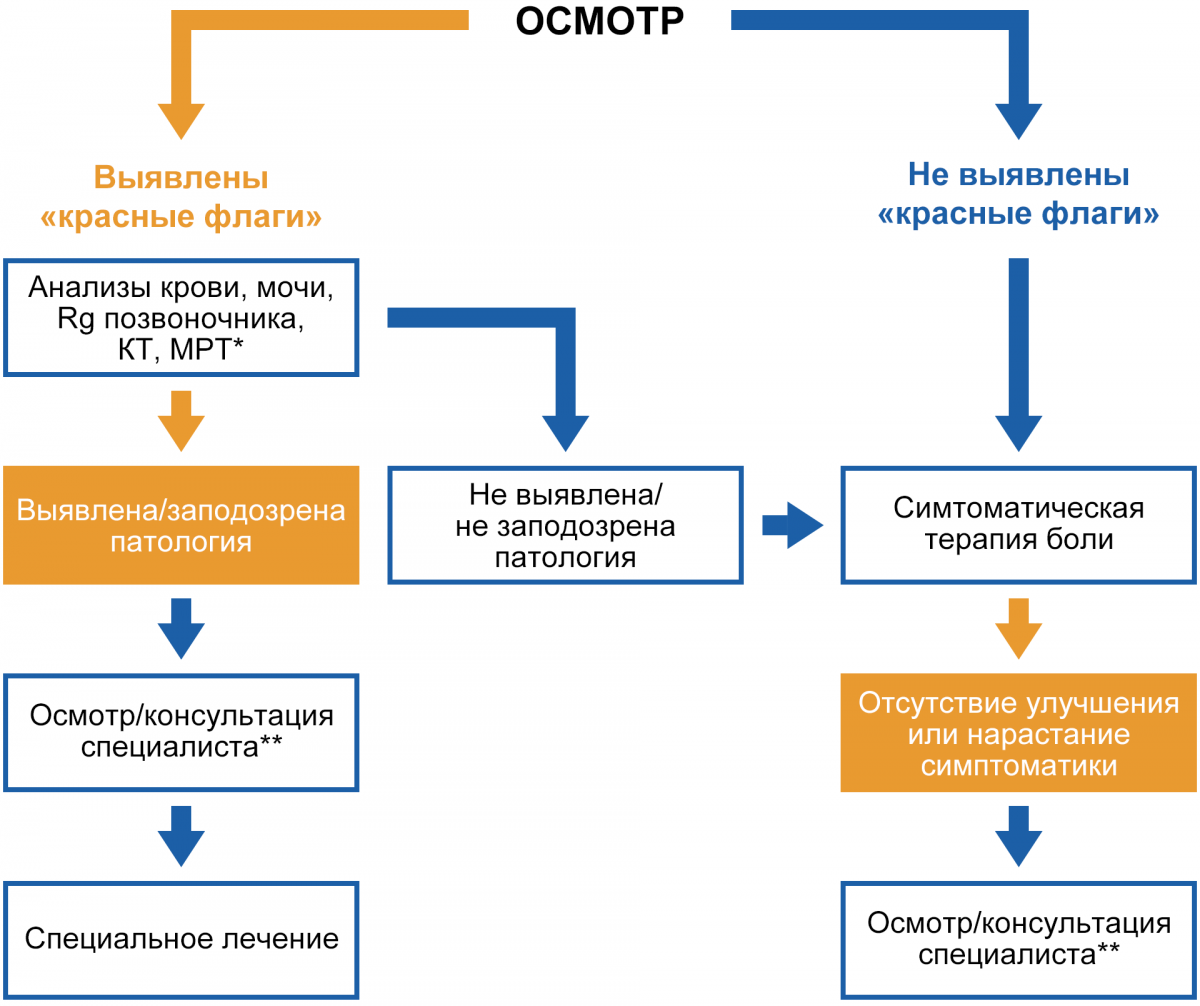
Примечание.
* Rg — рентгенограмма; КТ — компьютерная томография; МРТ — магнитно-резонансная томография.
** Специалист определяется в соответствии c выявленной возможной патологией (см. таблицу «Красные флаги»).
Яхно Н.Н., Верткин А.Л., Каратеев А.Е., Кукушкин М.Л., Парфенов В.А. Консенсус по ведению пациентов с болью в спине для терапевтов и врачей общей практики поликлиник. Москва, 2017.
Приказ ДЗМ №415 от 28.04.2015 «Об оказании ревматологической помощи в г. Москве».
Критерии воспалительной боли в спине ASAS*
Согласно критериям Международного общества по изучению спондилоартритов 2009 г. (The Assessment of SpondyloArthritis international Society, ASAS, 2009), воспалительная боль в нижней части спины (ВБНЧС) — это хроническая боль (длящаяся более 3 мес.), имеющая следующие характеристики:
-
возраст начала — до 40 лет;
-
постепенное начало;
-
ночная боль (во второй половине ночи);
-
уменьшение боли после физических упражнений;
-
отсутствие улучшения на фоне отдыха.
Боль считается воспалительной при наличии 4 из 5 признаков. Кроме того, для ВБНЧС характерны наличие перемежающейся боли в ягодицах, утренняя скованность более 30 мин. и хороший ответ на терапию нестероидными противовоспалительными препаратами15.
Критерии воспалительной боли в спине ASAS (консенсус экспертов)
Хроническая боль в спине, n = 648
-
возраст начала < 40 лет;
-
постепенное начало;
-
улучшение после выполнения физических упражнений;
-
отсутствие улучшения в покое;
-
ночная боль (с улучшением при пробуждении).
Примечание.
Чувствительность: 79,6%; специфичность: 72,4%.
Боль в спине считается воспалительной при наличии как минимум 4 признаков из 5.
Маршрутизация пациента до врача-ревматолога
Во всем мире, в том числе и в России, еще 8–10 лет назад диагноз «аксиальный спондилоартрит» ставили в среднем через 7–8 лет от его начала. Это было в первую очередь связано с тем, что один из характерных и диагностически важных клинических признаков болезни — сакроилиит (воспаление крестцово-подвздошных суставов) — можно было выявить только рентгенографически. Однако этот признак мог проявиться довольно поздно, через многие годы от начала болезни. В настоящее время возможно установить диагноз на ранней стадии с использованием МРТ крестцово-подвздошных суставов, которая позволяет обнаружить активное воспаление КПС на ранних сроках. Рентгеновское исследование позвоночника на ранних стадиях имеет меньшее значение для постановки диагноза, но обязательно проводится для дальнейшего сравнительного анализа выявляемых изменений по мере прогрессирования болезни, а также для исключения возможных других причин болей в позвоночнике.
В любом случае своевременное направление пациента с подозрением на воспалительную боль в спине к ревматологу поможет сократить путь до диагноза и ускорить назначение адекватного лечения16.
Перечень обследований пациента с ВБС перед направлением к ревматологу5
-
Анамнез
-
Лабораторные анализы (СОЭ, СРБ)
-
Рентгенография крестцово-подвздошных сочленений

Маршрутизация пациента до врача-ревматолога5

Перечень обследований пациента с ВБС перед направлением к ревматологу5
-
Знать «красные флаги» боли в спине, чтобы провести дифференциальную диагностику, начать своевременное лечение, направить пациента к профильному специалисту
-
Воспалительная боль в спине — специфическая боль, характерная для некоторых заболеваний, в частности для аксиального спондилоартрита
-
При подозрении на боль воспалительного характера необходимо выполнить минимальное обследование (рентген/МРТ позвоночника, СРБ/СОЭ) и направить пациента к ревматологу

Литературные источники:
- Дубинина Т.В., Эрдес Ш.Ф. Причины поздней диагностики анкилозирующего спондилита в клинической практике. Научно-практическая ревматология. 2010;2:43-48.
- Бочкова А.Г., Левшакова А.В. Почему диагноз анкилозирующего спондилита ставится поздно. Неврология, нейропсихиатрия, психосоматика;19-24. научно-практическая ревматология, 2010, №4, 87—93.
- Остеохондроз — болезнь, которой нет. 82% больных лечатся не от того. Еженедельник «Аргументы и Факты» №12 20/03/2013.
- Green B. N. et al. The Global Spine Care Initiative: public health and prevention interventions for common spine disorders in low-and middle-income communities // European Spine Journal. – 2018. – Т. 27. – №6. – С. 838-850.
- Яхно Н.Н., Верткин А.Л., Каратеев А.Е,, Кукушкин М.Л., Парфенов В.А. Консенсус по ведению пациентов с болью в спине для терапевтов и врачей общей практики поликлиник, Москва ,2017.
- Филатова Е.С., Каратеев А.Е., Филатова Е.Г. Боль в спине: наиболее частые ошибки диагностики и терапии // РМЖ. Медицинское обозрение. 2018. №11. С. 3–8.
- Deodhar A. et al. Secukinumab improves signs and symptoms of non‐radiographic axial spondyloarthritis: primary results of a randomized controlled phase III study //Arthritis & Rheumatology. – 2020.
- Protopopov M, Poddubnyy D, Expert Rev Clin Immunol. 2018;14:525–533.
- Poddubnyy D, et al. Ann Rheum Dis. 2011;70:1369–1374.
- Rudwaleit M, et al. Arthritis Rheum. 2005;52:1000-1008.
- Каратеев Д. Е. Как остановить прогрессирование структурных изменений при анкилозирующем спондилите //Эффективная фармакотерапия. – 2019. – Т. 15. – №40. – С. 26-34.
- Garg N, et al. Best Pract Res Clin Rheumatol. 2014;28:663–72.
- Malavviya AN, et al. Int J Rheumatol. 2017, Article ID 1824794.
- Braun J, Sieper J. Lancet. 2007;369(9570):1379-1390. иcточник рисунков https://www.spine-health.com/image-gallery/images/enthesis-enthesitis ссылка доступна 17.11.2017.
- Филатова Е.С., Каратеев А.Е., Филатова Е.Г. Боль в спине: наиболее частые ошибки диагностики и терапии // РМЖ. Медицинское обозрение. 2018. №11. С. 3–8.
- Дубинина Т.В., Эрдес Ш.Ф. Причины поздней диагностики анкилозирующего спондилита в общеклинической практике // Научно-практическая ревматология, 2010, №2, С. 43-50.
- Румянцева Д. Г., Эрдес Ш. Ф. Аксиальный спондилоартрит: современный взгляд на концепцию и эволюцию болезни //Современная ревматология. – 2019. – Т. 13. – №4.
- Гайдукова И. З. и др. Применение нестероидных противовоспалительных препаратов и генно-инженерных биологических препаратов для лечения аксиальных спондилоартритов. Рекомендации Экспертной группы по изучению спондилоартритов при Общероссийской общественной организации" Ассоциация ревматологов России" //Научно-практическая ревматология. – 2017. – Т. 55. – №5.
- Van der Heijde D, et al. Ann Rheum Dis 2017;0:1–14. doi:10.1136/annrheumdis-2016-210770.
- Oliveira C. B. et al. Clinical practice guidelines for the management of non-specific low back pain in primary care: an updated overview // European Spine Journal. – 2018. – Т. 27. – №11. – С. 2791-2803.
430506/GenMed/DIG/04.24/0

